Как я родила двоих детей с двадцатилетним стажем сахарного диабета первого типа

Этот текст написан в Сообществе. Бережно отредактировано и оформлено по стандартам редакции
Мне 34 года, а моему диабету — 22. Два года назад я стала мамой в первый раз, два месяца назад — во второй.
Во время беременности пришлось тратить много времени и сил на контроль заболевания, но в итоге я родила здоровых детей и сформировала полезные привычки, которых придерживаюсь и после родов. Поделюсь опытом, чтобы помочь другим пройти этот непростой путь.
Как корректируют терапию сахарного диабета первого типа во время беременности
У людей с сахарным диабетом первого типа поджелудочная железа производит слишком мало инсулина — гормона, отвечающего за утилизацию глюкозы, — или не производит его вообще.
Люди с этим диагнозом должны делать себе уколы аналога инсулина несколько раз в день, обычно перед каждым приемом пищи: дозу препарата нужно подсчитывать с учетом съеденных с пищей углеводов. Кроме того, один или два раза в сутки нужно делать уколы базального, то есть фонового, инсулина, чтобы имитировать естественное производство гормона.
Чтобы не развились гипогликемия или гипергликемия — состояния сниженного и повышенного сахара в крови соответственно, нужно каждый день измерять уровень глюкозы до и после еды.
Во время беременности лечение приходится корректировать: гормоны, которые в норме выделяются в организме женщины при вынашивании ребенка, могут влиять на уровень глюкозы. При этом высокий уровень сахара в крови беременной повышает риск осложнений: врожденных пороков развития, рождения крупного ребенка, тяжелых родов и мертворождения.
Согласно рекомендациям Американской коллегии акушеров и гинекологов, у беременных показатель гликированного гемоглобина, HbA1c, отражающий уровень глюкозы за последние два-три месяца, не должен превышать 6%. Сахар натощак должен быть ниже 5,3 ммоль/л, через час после еды — ниже 7,8 ммоль/л, а через два часа — ниже 6,7 ммоль/л. Обычно для достижения таких показателей дозу инсулина приходится корректировать.
Еще важно правильно питаться и контролировать соотношение съеденного и дозы инсулина, потому что гипергликемия и гипогликемия опасны и для женщины, и для плода. Кроме того, нужно следить за набором веса и заниматься физкультурой.
Как я готовилась к первой беременности
К моменту, когда начала планировать первую беременность, я уже двадцать лет жила с диабетом. Из осложнений у меня была непролиферативная ретинопатия, то есть повреждение сетчатки глаза. Она возникла, потому что в подростковом возрасте я плохо контролировала заболевание.
В остальном я была относительно здорова: следила за собой и занималась спортом, пробовала разные продукты и не сильно переживала, если уровень глюкозы ненадолго выходил за границы целевого диапазона.
Перед беременностью я проконсультировалась с эндокринологом в частной клинике, сдала анализы и прошла обследования у терапевта, невролога, офтальмолога и гинеколога, чтобы оценить готовность организма. Все обследования проходила по ДМС от работы.
Сейчас понимаю, что это было не совсем правильно. Женщинам с диабетом лучше обращаться в профильные перинатальные центры, где работают эндокринологи, специализирующиеся на ведении беременных с этим заболеванием. Дело не только в более строгих требованиях к показателям у беременных женщин, но и в том, что потребность в инсулине меняется на протяжении беременности из-за сильных гормональных колебаний, к этому нужно быть готовой.
Сходите к врачу
В этой статье мы не даем рекомендаций. Прежде чем принимать решение о лечении, проконсультируйтесь с врачом. Ответственность за ваше здоровье лежит только на вас
Как контролировала сахарный диабет
Через несколько месяцев я забеременела. Из женской консультации меня направили в профильный перинатальный центр — там я и наблюдалась до родов. Эндокринолог на первом приеме дала понять, что моего контроля за диабетом недостаточно. Так начались самые сложные девять месяцев моей жизни.
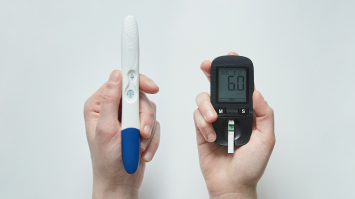
Измерение уровня глюкозы. Чтобы отслеживать динамику уровня глюкозы в течение дня, я использовала систему непрерывного мониторинга — устройство, которое измеряет уровень глюкозы 24/7 и каждые пять минут передает показания в мобильное приложение. Программа оповещала меня при слишком сильном снижении или увеличении сахара, поэтому я могла оперативно реагировать.
Это было удобно, но эндокринолог настояла, чтобы я и сама проводила измерения при помощи глюкометра семь раз в сутки: до и после каждого приема пищи и один раз ночью. Врач объяснила, что системы мониторинга могут работать с погрешностью и их показания необходимо перепроверять и калибровать.
Тест-полоски я получала бесплатно, а вот системы непрерывного мониторинга оказались существенной статьей расходов: сенсоры стоили порядка 4500 ₽. За всю беременность я потратила на них около 36 000 ₽.
Также мне приходилось делать тесты на гликированный гемоглобин раз в полтора-два месяца в платной лаборатории по рекомендации эндокринолога. Каждый анализ стоил около 900 ₽ во время первой беременности. Забегая вперед, скажу, что ко второй беременности цены выросли — я отдавала за каждый анализ 1100 ₽.
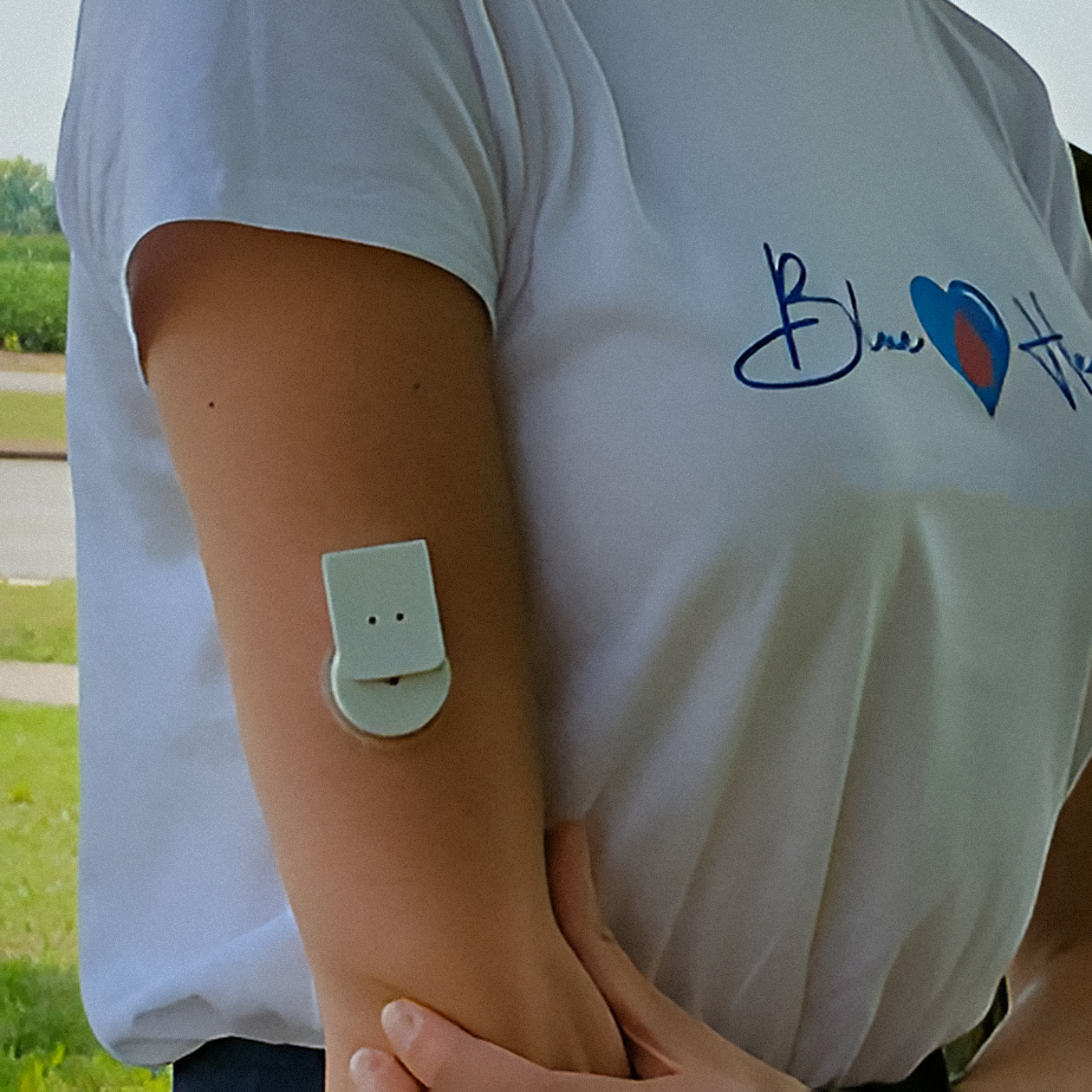
Инсулинотерапия. Когда уровень глюкозы выходил за пределы целевого диапазона, я делала дополнительные инъекции инсулина, а потом приходилось пересчитывать углеводный коэффициент или менять дозу базального инсулина . Кроме того, моя фоновая потребность в инсулине различалась в течение дня, поэтому пришлось колоть его два раза в сутки вместо одного.
Во втором триместре у меня проявился феномен «утренней зари» — подъем уровня глюкозы по утрам. Я просыпалась в четыре часа, чтобы сделать себе дополнительный укол. Всего в этот период я делала 8—10 инъекций в день, и мой живот стал напоминать подушечку для иголок.
Так как изменения в уровне глюкозы происходили стремительно, а визиты к эндокринологу были раз в две недели, я в основном сама корректировала дозировку препарата. А потом обсуждала результаты с эндокринологом, и она давала рекомендации.
Инсулин я получала бесплатно в районной поликлинике.
Питание. Мне пришлось пересмотреть свое питание, хотя и до беременности я не ела джанк-фуд. Уложиться в целевой диапазон показателей, употребляя углеводистые продукты, не удавалось, поэтому пришлось их сильно ограничить. Дело осложнялось тем, что в первом триместре меня накрыл токсикоз, это сузило меню еще сильнее.
Чтобы упростить расчет количества углеводов, я отказалась от сложных блюд в пользу чего-то простого: старалась есть больше мяса, молочных продуктов, орехов и овощей. Чтобы хоть немного разнообразить меню, искала рецепты в группах с низкоуглеводным питанием, но при слишком сильном ограничении в анализах мочи появлялись кетоновые тела, которых не должно быть в норме. Это признак кетоацидоза .
Поэтому я старалась устраивать себе перекусы с небольшим количеством «медленных» углеводов. А если ела что-то углеводное в основной прием пищи, колола инсулин за 15—30 минут, чтобы снизить пиковые значения глюкозы. Самыми сложными были утренние часы. Я старалась есть по утрам примерно одну и ту же еду, но уровень глюкозы все равно скакал.
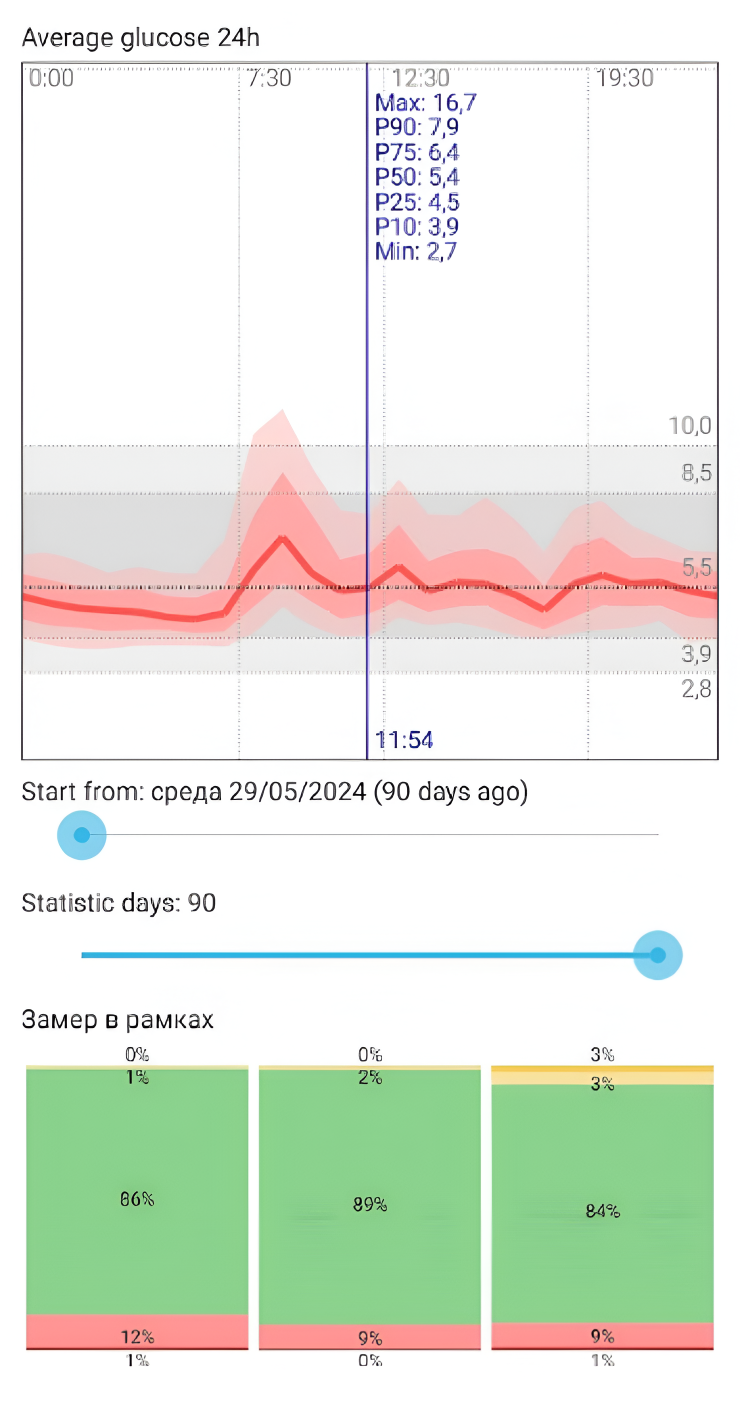
Каждый день я вела дневник, куда записывала дозы инсулина и уровень глюкозы. Кроме того, у меня был дневник питания, где я отмечала состав блюд и количество углеводов. Каждые две недели обсуждала с эндокринологом записи. Это позволило добиться желаемых результатов: во время беременности мой уровень гликированного гемоглобина составлял около 5%.
Вся эпопея с расчетами изматывала физически и эмоционально. Часто приходилось ездить к врачам, я тратила много времени на ведение дневников, бесилась, когда потребность в инсулине резко менялась, и отчаянно скучала по суши и макаронам по-флотски. При этом я работала в гибридном формате — работа тоже высасывала много сил, но благодаря гибкому расписанию я могла посещать врачей, когда было нужно.
Но были и плюсы: благодаря строгой диете за всю беременность я набрала всего 7 кг, а в третьем триместре даже смогла ходить в бассейн. А еще в этот период я добилась лучшего контроля за заболеванием за всю жизнь, что сильно повлияло на мое отношение к себе: я так привыкла к новому питанию, что придерживаюсь многих правил и сейчас.

С чем столкнулась во время родов и восстановления
Беременных с диабетом направляют в профильные роддома и регулярно контролируют вес и состояние плода. Мы с мужем планировали совместные роды по контракту в профильном центре, где наблюдали мою беременность.
На 36-й неделе заключили контракт с врачом, у которой я наблюдалась, он стоил 157 000 ₽. Ввиду моих проблем с глазами в третьем триместре я проконсультировалась с офтальмологами, и они дали добро на естественные роды. Две консультации стоили 5600 ₽.
Особенности родов и послеродового восстановления у женщин с сахарным диабетом первого типа
Естественные роды не противопоказаны при диабете. Для подготовки женщинам с этим диагнозом рекомендуют планово госпитализироваться на 37-й неделе беременности или раньше, если есть осложнения.
Роды. Во время родов потребность в инсулине снижается, поэтому нужно контролировать уровень сахара в крови каждые один-два часа и корректировать количество вводимого инсулина.
Уровень сахара нужно поддерживать в пределах 4,5—7 ммоль/л. Если сахар снизится слишком сильно, возрастает риск гипоксии, то есть кислородного голодания, и неонатальной гипогликемии у ребенка .
После родов. Во время беременности потребность в инсулине повышается из-за гормональной функции плаценты — временного органа, который нужен для питания плода. С момента ее извлечения во время родов потребность в инсулине снижается.
Грудное вскармливание не противопоказано женщинам с диабетом. Лактация тоже снижает потребность в инсулине, поэтому все время, пока женщина кормит грудью, она должна быть на связи с эндокринологом, чтобы корректировать инсулинотерапию. Пока идет адаптация, женщине рекомендуют каждый раз во время кормления держать при себе сахар, чтобы быстро съесть его при необходимости.
На 40-й неделе роды не начались, хотя все показатели были в норме. Доктор назначила стимуляцию, но малышка решила появиться на свет сама за день до госпитализации. Процесс длился 17 часов и прошел без проблем, дочка родилась здоровой, весила 3550 г.
Мой акушер-гинеколог много лет работала с женщинами с диабетом, поэтому тщательно контролировала показатели. Но в обычных роддомах гинеколог может быть не так внимателен, поэтому хорошо, если рядом будет кто-то знакомый с заболеванием.
В родовой бокс я взяла сок — пила, когда сахар падал.
Я кормила грудью, и потребность в инсулине снизилась сразу в несколько раз. Сначала было очень сложно, я постоянно пересматривала дозу инсулина и ела сладости, чтобы купировать гипогликемию. Справиться с изменениями помогала эндокринолог. Постепенно гормональный фон выровнялся, и жить стало легче.
Как прошла вторая беременность и роды
Несмотря на все сложности, примерно через год после первой беременности я начала готовиться ко второй. Мы с мужем хотели, чтобы у детей была небольшая разница в возрасте.
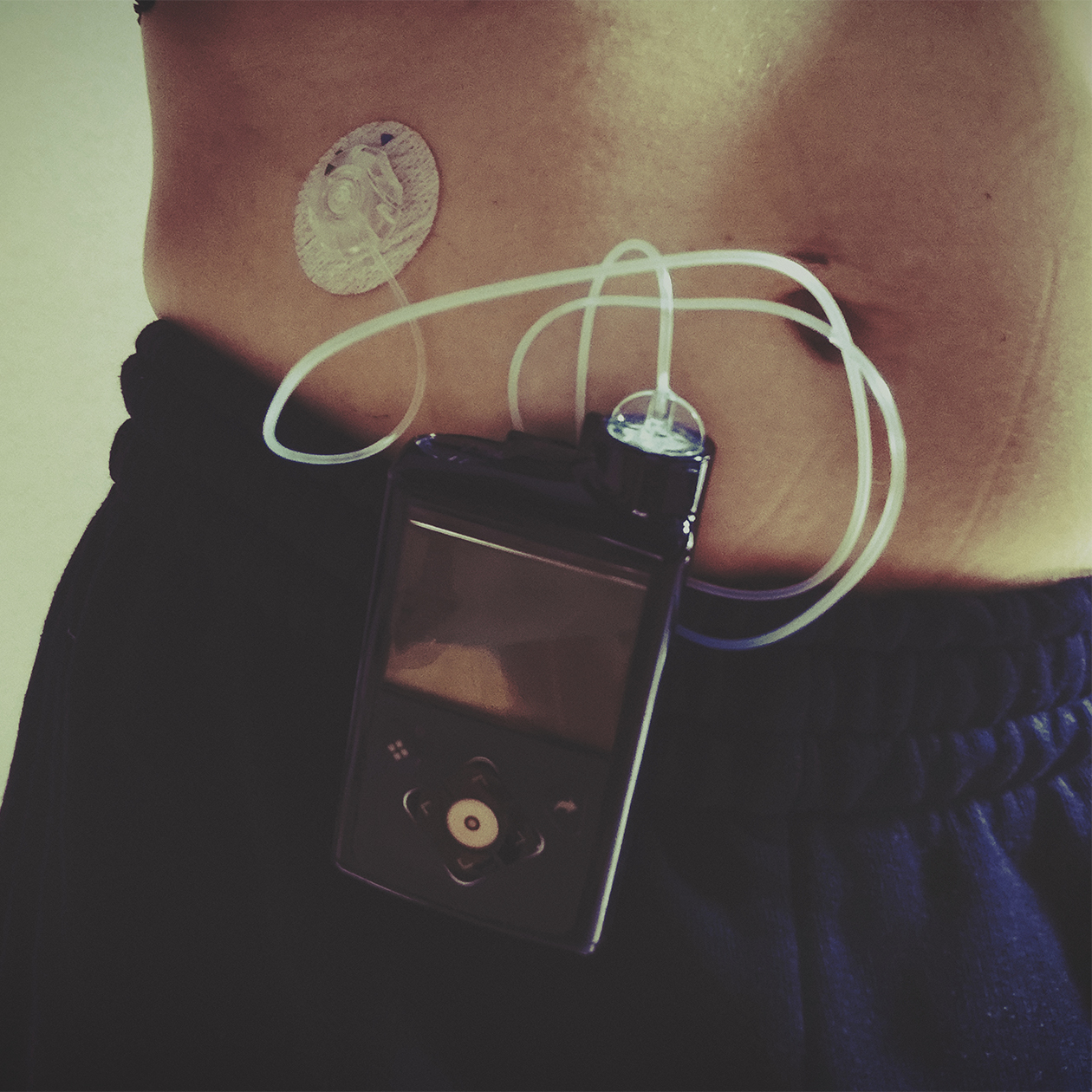
Во второй раз все далось гораздо легче, так как я уже была знакома со всеми особенностями процесса. Вспоминая свой истыканный живот, заранее установила инсулиновую помпу — небольшой аппарат, который обеспечивает непрерывное введение инсулина. Помпу можно настроить так, чтобы фоновая подача инсулина в течение дня была разной, а при гипогликемии подачу инсулина можно полностью отключить.

На консультации у эндокринологов я была всего два раза, никаких проблем с компенсацией не было. Но были и сложности: на руках был маленький ребенок, а токсикоз пришлось терпеть всю беременность. Кроме того, в первом триместре я чувствовала ужасную слабость: тяжело было даже сидеть, постоянно хотелось спать. Ко второму триместру состояние более или менее нормализовалось, а в третьем я уже вовсю изучала со старшей дочкой детские площадки и парки района.
Контракт на роды в этот раз стоил 205 000 ₽. Все прошло даже лучше, чем в первый раз. Схватки начались на 38-й неделе. Чтобы избежать гипогликемии, я отключила введение инсулина на помпе. Все длилось пять часов, и на рассвете появилась моя вторая малышка весом чуть меньше трех килограммов.
Расходы
Приемы врачей, обследования и анализы были бесплатными и проходили в женской консультации и перинатальном центре. Только один раз мы с мужем посетили платное УЗИ за 4000 ₽, чтобы он тоже посмотрел на дочку, но она показала только попу. А самой существенной частью расходов стали платные роды.
На две беременности и роды я потратила 419 600 ₽
| Вторые роды | 205 000 ₽ |
| Первые роды | 157 000 ₽ |
| Сенсоры для системы непрерывного мониторинга | 36 000 ₽ |
| Тесты на гликированный гемоглобин | 10 000 ₽ |
| Два приема офтальмолога | 5 600 ₽ |
| УЗИ | 4 000 ₽ |
| Йод и фолиевая кислота | 2 000 ₽ |