Один из способов лечения — экстракорпоральное оплодотворение, ЭКО. У нас уже была статья о том, чего ждать от процедуры и как получить на нее квоту. Сейчас расскажем об особенностях ЭКО, показаниях и противопоказаниях, а также его стоимости без квоты.
И снова предупреждаем: советуйтесь со специалистами
Процедура ЭКО и любые другие вопросы, связанные со здоровьем, индивидуальны. Необязательно, что у всех было или будет так же, как описано в статье. Любые вопросы о здоровье, показаниях и противопоказаниях к процедуре обсуждайте со своим лечащим врачом.
Что такое процедура ЭКО
ЭКО — процедура искусственного оплодотворения. Во время ЭКО яйцеклетку оплодотворяют в лабораторных условиях — так получается эмбрион, зародыш человека. Эмбрион выращивают в лаборатории и подсаживают в матку женщины, после чего ожидают развития беременности.
ЭКО используют для лечения бесплодия или зачатия здорового ребенка, если у одного или обоих родителей есть серьезные генетические заболевания, которые могут передаться детям.
Делают ли одиноким женщинам. Одинокая женщина имеет такое же право на ЭКО, как и семейная пара. Для процедуры понадобится ее информированное добровольное согласие на медицинское вмешательство и биоматериал — донорские сперматозоиды, а также яйцеклетки или донорский эмбрион, если яйцеклетки женщины непригодны для оплодотворения.
Как часто можно делать. Законодательно количество попыток ЭКО не ограничено, но ограничения может поставить лечащий врач. Если первая попытка ЭКО не удалась — эмбрион не прижился, — вторую теоретически можно делать уже в следующем менструальном цикле, если для этого нет противопоказаний.
Если при ЭКО используется стимуляция суперовуляции — когда выращивают несколько яйцеклеток, — процедуру можно делать не больше двух раз в год. Подсаживать замороженные эмбрионы можно чаще — три-четыре раза в год. Об этих и других особенностях и методиках процедуры расскажу ниже.
Болезненна ли процедура. Женщине может быть неприятно или больно от инъекций, а также во время или после различных процедур. Например, во время стимуляции суперовуляции или после пункции — извлечения яйцеклеток из яичников. В остальном ЭКО — почти безболезненная процедура. Врач извлекает яйцеклетки под общим или местным наркозом — во время процедуры женщина ничего не чувствует. Подсаживают эмбрионы без наркоза, но с помощью мягкого катетера — это тоже не больно.
Еще неприятные ощущения могут возникать во время подготовки к ЭКО. Например, при проверке маточных труб на проходимость.
Вероятность положительного результата. К сожалению, ЭКО не гарантирует наступления беременности и рождения живого и здорового ребенка.
Шансы на успех зависят от нескольких факторов: возраста женщины, причин бесплодия и подхода к лечению.
По данным регистра вспомогательных репродуктивных технологий, ВРТ, за 2022 год после переноса эмбрионов с собственными яйцеклетками беременность наступила примерно у 37,7% женщин, это 42 741 беременностей на 113 317 переносов. Из них родили 71% женщин — 30 347 родов из 42 741 беременностей.
При использовании донорских яйцеклеток забеременели около 43,8% женщин — 3896 беременностей на 8902 переноса. Родили — 2840, то есть около 72,9% от забеременевших.
В отчете есть погрешность: не все клиники подают отчеты. Например, в 2022 году отчитались только 220 — на основе этих данных был сформирован отчет.
Вероятность положительных результатов ЭКО также отличается в разных клиниках. В одних процент приживаемости эмбриона может быть выше среднего показателя, в других — ниже. Например, частота наступления беременности в одной из московских клиник доходит до 55,4%, а в одной из петербургских — 54%.
Безопасность ЭКО
У процедуры ЭКО есть свои риски и осложнения.
Многоплодная беременность. При ЭКО женщине могут подсадить несколько эмбрионов: так больше шансов, что хотя бы один из них приживется и беременность наступит. Но если приживутся два — наступит многоплодная беременность.
Выносить несколько детей трудно: они могут не выжить или родиться с тяжелыми нарушениями. Многоплодная беременность может привести к внутриутробному кислородному голоданию, замедлению роста одного из детей или преждевременным родам — рождению недоношенных детей.
Распространенность многоплодной беременности при ЭКО — 20—25%, из них 22% — двойни, 3% — тройни.
Синдром гиперстимуляции яичников. Яйцеклетки находятся в фолликулах. В нормальном менструальном цикле в фолликуле яичника женщины созревает одна яйцеклетка. При проведении ЭКО одной яйцеклетки может быть недостаточно: она может не оплодотвориться или эмбрион получится плохого качества.
Чтобы созрела не одна, а 10—20 яйцеклеток, проводят стимуляцию суперовуляции. Это гормональная терапия.
Стимуляция суперовуляции может повлечь за собой синдром гиперстимуляции яичников — СГЯ. Это реакция организма на гормональные препараты, при которой яичники становятся опухшими и болезненными. СГЯ бывает разной степени: легкой, средней и тяжелой.
При легкой степени наблюдается вздутие и боли в животе. Возможна тошнота, рвота и увеличение яичников с 5 до 12 см. При средней степени тяжести наблюдается асцит — когда в брюшной полости скапливается жидкость. При тяжелой форме повышается вязкость крови и появляется риск образования тромбов. При очень тяжелых формах возможен летальный исход, однако риск небольшой — один случай на 450 000—500 000.
Тяжелые формы СГЯ, по данным Минздрава, наблюдаются в 1—5% всех циклов ЭКО. Согласно другим источникам, тяжелые случаи встречаются примерно в 1% случаев и обычно связаны с извлечением более 20 фолликулов. Легкие формы СГЯ бывают у 2—6% женщин.
Внематочная беременность наступает, когда оплодотворенная яйцеклетка прикрепляется к полости вне матки, например к маточной трубе. Такой риск существует, даже несмотря на то, что при ЭКО эмбрион сразу переносят в полость матки. Дело в том, что после переноса эмбрион еще один-два дня «ищет», где ему прикрепиться, и может покинуть матку.
Внематочную беременность прерывают, потому что женщина может погибнуть: создается риск разрыва органа, в котором развивается такая беременность.
Внематочная беременность при ЭКО наступает приблизительно у 2—5% женщин.
Выкидыш. ЭКО не гарантирует, что беременность не прервется естественным образом. Частота выкидышей у женщин, которые зачали с помощью ЭКО, такая же, как у женщин, которые зачали самостоятельно, — 15—25%. С возрастом женщины риск выкидыша увеличивается.
Другие осложнения. До и после извлечения яйцеклеток могут возникать неприятные ощущения, например боли в животе, или осложнения: кровотечения, воспаления и инфекции.
Также у женщины может проявиться аллергия на препараты, которые врач использует при подготовке к ЭКО. Существует повышенный риск образования тромбов в течение первого триместра из-за стимуляции суперовуляции.
Показания к назначению ЭКО
Бесплодие, которое не удается вылечить другими способами. Если беременность не наступает через 12 месяцев регулярной половой жизни без контрацепции, ставят диагноз «бесплодие». Женщинам старше 35 лет диагноз ставят раньше — через 6 месяцев.
Диагностика причин бесплодия
После диагноза «бесплодие» будущих родителей отправляют на обследование, чтобы установить его причины.
Женщины сдают анализы на определение уровня пролактина, гонадотропинов и стероидных гормонов в крови. Проходят обследование органов малого таза — матки и придатков. Мужчины сдают спермограмму.
Оба партнера сдают анализы на наличие заболеваний, передающихся половым путем.
Когда врачи установят причину бесплодия, мужчина и женщина проходят лечение, чтобы повысить шансы наступления беременности естественным путем. Это может быть медикаментозная терапия или хирургическое вмешательство.
Например, женщинам иногда необходима лапароскопическая операция на матке или яичниках, удаление миомы или полипов в матке. Чтобы усилить выработку яйцеклеток и сперматозоидов, врач может назначить гормональную терапию.
Если через 12 месяцев после постановки диагноза никакое другое лечение не помогло, бесплодие считается неизлечимым. В этом случае делают ЭКО. Для женщин старше 35 лет этот срок меньше — шесть месяцев.
Заболевания, при которых беременность невозможна без ЭКО: например, повреждение, закупорка маточных труб или их отсутствие, нарушение овуляции или аномалии спермы. Также ЭКО может быть проведено, если врач решит, что этот метод будет эффективнее, чем другие способы лечения бесплодия.
Сохранение фертильности женщины при раке и других заболеваниях. Если женщина серьезно больна, она может заморозить собственные яйцеклетки и воспользоваться ими в будущем. Это нужно, когда лечение болезни может негативно повлиять на возможность зачать ребенка.
ВИЧ. ЭКО проводят в дискордантных парах — когда ВИЧ-инфекция диагностирована только у одного партнера. ЭКО позволяет снизить риск инфицирования партнера при попытке зачатия.
Некоторые наследственные заболевания. Если высок риск передачи болезни ребенку, то делают ЭКО с тестированием эмбриона перед помещением в матку. Это позволяет избежать рождения ребенка с тяжелым наследственным недугом.
Противопоказания
Противопоказания делятся на абсолютные и относительные. При абсолютных ЭКО нельзя делать ни при каких обстоятельствах. Например, когда у женщины нет матки. При относительных противопоказаниях ЭКО можно делать при определенных обстоятельствах — это решает лечащий врач. Например, если накануне процедуры женщина сломала руку, ЭКО перенесут.
Вот общие противопоказания к проведению процедуры ЭКО:
- Некоторые инфекционные болезни: туберкулез, вирусный гепатит, сифилис, ВИЧ вне ремиссии, инфекции, передающиеся половым путем.
- Злокачественные опухоли в любом органе и доброкачественные новообразования в области матки и яичников, которые нужно срочно удалить. Применять стимуляцию суперовуляции в таких случаях нельзя: это может спровоцировать рост новообразования. В таком случае просто берут фолликулы, создают условия для дозревания и получают яйцеклетки.
- Болезни крови и кроветворных органов, например острый лейкоз и апластическая анемия.
- Тяжелые болезни эндокринной системы, например декомпенсированный сахарный диабет.
- Серьезные психические расстройства, например деменция или шизофрения.
- Тяжелые болезни нервной системы, например спинальная мышечная атрофия — болезнь, из-за которой мышцы становятся очень слабыми, человек практически обездвижен.
- Тяжелые заболевания сердца, сосудов и органов дыхания, например приобретенные пороки сердца и тяжелая дыхательная недостаточность — когда уровень кислорода в крови опасно низкий.
- Некоторые болезни органов пищеварения и почек, например цирроз печени, болезнь Крона, язвенный колит, гломерулонефрит.
- Тяжелые ревматические заболевания, например ревматоидный артрит с поражением других органов, а не только суставов.
Порядок проведения процедуры
Протокол ЭКО. Когда женщина вступает в программу, врач составляет протокол ЭКО — план лечения. Это таблица-календарь, в которой по дням и часам расписывают, какое лекарство принять и какую инъекцию сделать.
Протокол бывает коротким и длинным. Короткий протокол начинается с первых дней менструального цикла. Длинный — с 20—21 дня цикла. Первый этап длинного протокола — подготовительный, или регулирующий, — подавляет выработку гипофизом собственных гормонов и таким образом готовит яичники к выработке фолликулов одинакового качества. Только затем следует стимуляция овуляции.
Длительность протокола зависит от репродуктивного здоровья женщины и эффективности прошлого, как правило, короткого протокола. Например, если у женщины есть такие заболевания, как эндометриоз или миома матки, или в предыдущем протоколе яйцеклетки получились плохого качества, используют длинный протокол.
Еще бывает протокол ЭКО в естественном цикле — без гормональной терапии — и криопротокол — когда подсаживают ранее замороженные эмбрионы.
Подготовка к процедуре. Перед ЭКО будущие родители проходят множество обследований.
Женщины сдают анализ мочи и крови, мазки, проходят цитологическое исследование шейки матки и УЗИ органов малого таза, флюорографию и ЭКГ. Женщинам до 35 лет делают УЗИ молочных желез, старше 35 — маммографию.
По показаниям женщине назначают консультацию или осмотр врача-генетика и эндокринолога, проводят УЗИ щитовидной железы и паращитовидных желез, почек и надпочечников.
Мужчины сдают спермограмму. Оба партнера — анализы на ВИЧ, гепатиты, сифилис.
Полный список обследований можно посмотреть в порядке использования ВРТ, утвержденном приказом Минздрава России от 31.07.2020 № 308н, а также в клинических рекомендациях Минздрава России.
Стимуляция суперовуляции. Суперовуляцию проводят с помощью гормональных подкожных инъекций. Инъекции женщина может делать самостоятельно или приезжать в клинику.
Терапия длится 8—22 дня в зависимости от плана лечения. Каждые три-четыре дня врач делает женщине УЗИ для отслеживания роста фолликулов. Когда фолликулы становятся достаточно зрелыми, из них извлекают яйцеклетки.
Стимуляцию суперовуляции делают не всегда. Например, женщина может отказаться от терапии и попробовать ЭКО в естественном цикле. Тогда из фолликула извлекают яйцеклетку, которая созрела естественным образом, и оплодотворяют ее. В этом случае также проводится пункция.
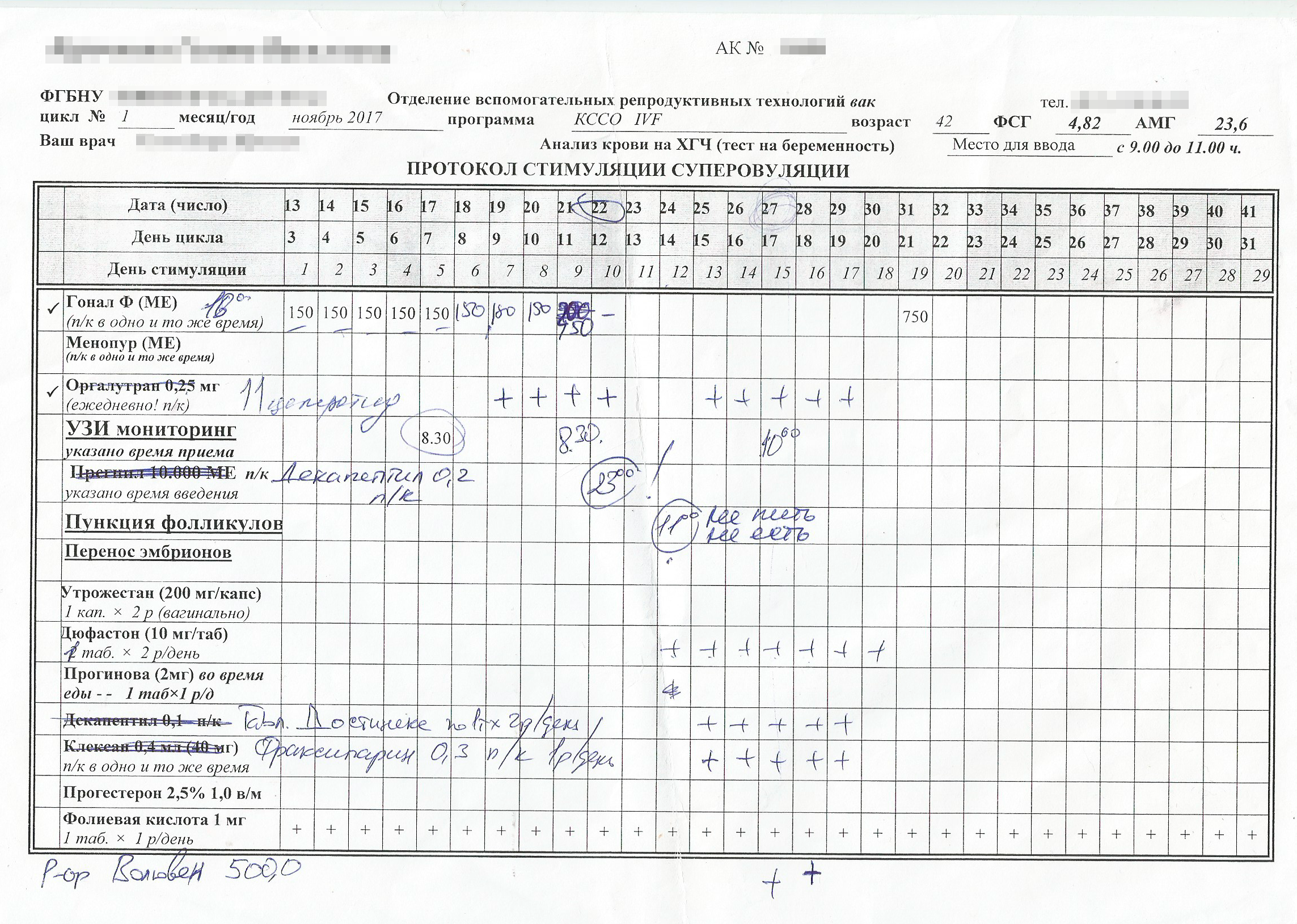
Пункция фолликулов яичника. Если была стимуляция суперовуляции, за 32—36 часов до пункции женщине делают инъекцию гормона ХГЧ или аГнРГ, чтобы запустить процесс овуляции и помочь яйцеклетке дозреть.
После этого в назначенное время женщина приезжает в клинику для пункции. Врач через стенку влагалища прокалывает фолликулы и извлекает их содержимое. Процедура занимает 15—30 минут в зависимости от количества фолликулов. Она всегда проводится под наркозом, часто общим. В большинстве случаев ее делают трансвагинальным способом при помощи прибора вроде шприца. Реже — лапароскопическим, то есть через прокол живота.
Криозаморозка ооцитов. Чтобы сохранить яйцеклетки для использования в будущем, их можно криоконсервировать.
Криозаморозка ооцитов актуальна для женщин, которые не планируют рожать сейчас, но и не хотят лишиться шанса сделать это в будущем.
Кроме того, криозаморозка ооцитов рекомендована:
- женщинам с обнаруженным онкологическим заболеванием до начала лечения;
- при планируемых операциях на яичниках;
- при высоком риске ранней менопаузы.
Оптимальный возраст извлечения яйцеклеток — 18—35 лет, поскольку со временем число ооцитов уменьшается и ухудшается их качество.
Инсеминация ооцитов. Яйцеклетки вместе с подготовленными сперматозоидами помещают в специальную среду в чашки Петри на 16—20 часов. Обычно это делают в день пункции.
Ооциты оплодотворяются, и появляются эмбрионы.

Культивирование эмбрионов. Получившиеся эмбрионы выращивают в течение 2—5 дней в лаборатории и только потом переносят в матку женщины.
Криозаморозка эмбрионов. При ЭКО обычно получается несколько эмбрионов. Из них женщине подсаживают один-два, а остальные могут криоконсервировать. Если беременность в результате первой попытки ЭКО не наступает, при второй делают ЭКО по криопротоколу.
Эмбрионы могут храниться в замороженном состоянии неограниченное время. Шансы на успешную беременность одинаковы для замороженных и свежих эмбрионов. Хранение платное, цена зависит от клиники. Например, в одной петербургской клинике хранение биоматериала стоит 1200 ₽ в месяц, в московской — 1500 ₽.
Сохранять и замораживать оставшиеся эмбрионы не обязательно. Пара может пожертвовать их для исследования или другой паре, а может утилизировать.
Внутриматочное введение эмбрионов. Эмбрионы подсаживают в матку на 2—6 сутки после пункции фолликулов. Это делают при помощи специального мягкого катетера, поэтому анестезия обычно не нужна.
Количество подсаженных эмбрионов зависит от предпочтений женщины или пары, возраста женщины, истории ее болезни и качества эмбрионов. Женщинам до 35 лет в первом цикле ЭКО подсаживают только один эмбрион. Если несколько попыток ЭКО были неудачными, врач может порекомендовать перенести в матку два или больше эмбрионов, чтобы увеличить шансы на беременность.
Минздрав рекомендует подсаживать не более двух эмбрионов за раз из-за рисков возможной многоплодной беременности. Если женщина напишет информированное добровольное согласие, ей могут подсадить три эмбриона.
ПГТ. Процедура ЭКО может включать в себя предимплантационное генетическое тестирование, ПГТ, когда эмбрион проверяют на генетические заболевания до переноса в матку.
Например, это нужно, если у родителей есть наследственное заболевание, которое может передаться ребенку. Также можно проверить эмбрион на хромосомные аномалии, такие как синдром Дауна. Это нужно, если женщина старше 35 лет: с этого возраста увеличиваются риски рождения детей с такими нарушениями.
В некоторых случаях можно выбрать пол ребенка, если есть риск наследственного заболевания, которое сцеплено с полом, например гемофилии. Однако ПГТ не гарантирует рождение здорового ребенка на 100% и беременные женщины потом все равно проходят специальные обследования — скрининги — на наличие отклонений у плода.
По заключению врача-генетика ПГТ может быть обязательным — например, когда есть высокий риск наследственного заболевания у ребенка.
Поддержка лютеиновой фазы. В день пункции фолликулов или в течение трех дней после нее женщине назначают прием прогестерона. Этот гормон нужен для поддержания лютеиновой фазы репродуктивного цикла, при которой организм готовится к наступлению беременности. Поверхность матки утолщается, чтобы плодное яйцо, содержащее эмбрион, смогло на ней закрепиться и в дальнейшем расти и развиваться. Другими словами, прогестерон помогает эмбрионам прижиться.
Диагностика беременности. Через две недели после имплантации эмбрионов женщина сдает анализ крови или мочи на гормон ХГЧ. Его уровень обычно ниже 5 мЕд/мл, а у беременных на сроке до двух недель повышается до 155 мЕд/мл. Если ХГЧ хотя бы 80 мЕд/мл, считается, что беременность наступила.
Через три-четыре недели проводится УЗИ органов малого таза, чтобы обнаружить плодное яйцо в полости матки и исключить внематочную беременность.
Удаление лишних эмбрионов. Если в результате ЭКО прижилось больше эмбрионов, чем женщина рассчитывала, лишние удаляют. Противопоказание для удаления — угроза прерывания беременности.
Длительность процедуры. Один полный цикл ЭКО занимает две-три недели. Но процесс может длиться и дольше из-за возможных противопоказаний к переносу готовых эмбрионов, а также сложности и тактики лечения.
Методики проведения ЭКО
С ИКСИ. Если сперматозоиды малоактивны и не могут самостоятельно проникнуть в яйцеклетку, оплодотворения не будет. В таком случае врачи используют метод ИКСИ, или ICSI — от английского IntraCytoplasmic Sperm Injection.
При ИКСИ специалисты отбирают лучший сперматозоид и вводят его прямо в яйцеклетку с помощью специальных инструментов. Сперматозоид отбирают с помощью микроскопа с оптическим увеличением в 200—400 раз.
Показания для ИКСИ такие:
- Мужской фактор бесплодия. Например, нарушение выработки спермы, снижение ее объема, качества сперматозоидов.
- Отсутствие или низкий процент оплодотворения — менее 20% яйцеклеток в предыдущей программе ЭКО.
- Использование сперматозоидов, полученных хирургическим путем, или криоконсервированных яйцеклеток.
ИКСИ используют при тяжелом мужском бесплодии. Коэффициент оплодотворения с ИКСИ — 50—70%.
С ИМСИ. ИМСИ, или IMSI — от английского Intracytoplasmic morphologically selected sperm injection, — улучшенная версия ИКСИ.
При ИМСИ лучший сперматозоид выбирают с помощью более мощного микроскопа — более чем с 6000-кратным увеличением. Затем лучшие сперматозоиды также вводят в яйцеклетки специальными инструментами. ИМСИ не входит в рекомендации Минздрава и используется реже, а также не используется при ЭКО по ОМС.
Однозначных зарубежных исследований в пользу ИМСИ тоже нет. Но есть доказательства, что иногда ИМСИ эффективнее с точки зрения наступления беременностей и снижения частоты выкидышей.
Мнения об эффективности ИМСИ противоречивы. Согласно большинству исследований, использовать этот метод на постоянной основе не нужно. Но он может сработать, если другие методы лечения мужского бесплодия не помогают.
С ИВМ. Суть методики ИВМ, или IVM — от английского In vitro maturation, заключается в том, что яйцеклетки получают без использования гормональной терапии. Она работает так: у женщины берут несколько незрелых фолликулов и отправляют их дозревать в специальный инкубатор. Когда фолликулы созревают, из них получают яйцеклетки, а дальше все идет как при обычном ЭКО: оплодотворяют яйцеклетки, выращивают эмбрионы и подсаживают их женщине.
Методику ИВМ используют, когда есть противопоказания для гормональной стимуляции, например эндометриоз или гормонально-зависимые опухоли.
ИВМ позволяет сохранить фертильность — способность давать потомство — женщины, если у нее обнаружат онкологические заболевания. В таком случае у женщины могут забрать фолликулы даже в день обнаружения болезни и потом начать лечить рак. При обычном ЭКО — без ИВМ — забор фолликулов может занять несколько месяцев.
Методику с ИВМ также могут использовать, если женщина хочет избежать гормональной терапии и таких осложнений, как СГЯ и гормонозависимых новообразований, например рака молочной железы и яичников.
Эта методика пока не получила широкого распространения и не входит в базовую программу ОМС.
С хетчингом. Чтобы понять, что такое хетчинг, надо знать, как «устроен» эмбрион.
В начале есть две отдельные клетки — ооцит, или яйцеклетка, и сперматозоид. Когда сперматозоид оплодотворяет яйцеклетку, образуется зигота. Зигота начинает делиться — так появляется эмбрион.
На первых стадиях развития эмбрион защищен специальной оболочкой, которая оберегает его от внешних воздействий. На 5—7 день развития эмбриона эта оболочка истончается и рвется — эмбрион «вылупляется» и продолжает расти и развиваться. Но не всегда у эмбриона получается разорвать оболочку. И если этого не происходит, он погибает и беременность не наступает.
При естественном зачатии это не страшно — женщина даже не узнает, что оно произошло, и попробует забеременеть в следующем месяце. Но при ЭКО ставки слишком высоки.
Хетчинг — это методика, при которой специалисты рассекают оболочку эмбриона перед его переносом в матку.
Хетчинг рекомендуют по следующим показаниям:
- Три и более неудачных попыток ЭКО с переносом эмбрионов хорошего качества в прошлом, эмбрионы низкого качества.
- Изменение структуры оболочки эмбриона, например ее утолщение.
- Использование криоконсервированных эмбрионов.
- Необходимость биопсии эмбриона для скрининга на наследственные заболевания и хромосомные нарушения. Она всегда нужна женщинам старше 35 лет и при высоком риске передаче болезни от родителей к ребенку.
Что входит в цену ЭКО
Первичная консультация может быть платной или бесплатной — в зависимости от клиники. На ней будущие родители задают врачу вопросы, которые их интересуют. Если пара принимает решение вступить в программу ЭКО, их направляют на обследования.
Диагностика и обследование. Обследования проходят и женщина, и мужчина. На этом этапе врач выясняет, может ли пара или одинокая женщина участвовать в программе. Без предварительного обследования ЭКО не сделают.
При наличии заболеваний врач прописывает лечение, после которого пара проходит обследование снова.
Наблюдение у репродуктолога. Репродуктолог — врач, который занимается лечением бесплодия. Он следит за тем, чтобы беременность наступила и в результате нее родился здоровый ребенок. Пара наблюдается у репродуктолога до наступления и во время беременности.
Кроме репродуктолога женщина также посещает терапевта и эндокринолога. Если у кого-то из ее родственников есть генетические заболевания — врача-генетика.
Стоимость разных программ ЭКО
Стоимость ЭКО различается в регионах и клиниках. Но просто сравнивать цены недостаточно, так как существуют разные программы и дополнительные услуги. Также цены могут различаться в зависимости от того, включена в программу стоимость лекарств или нет.
По базовой программе. Стоимость ЭКО по базовой программе обычно самая низкая из всех возможных программ. Например, в одной из клиник Москвы ЭКО по базовой программе стоит 209 400 ₽.
Согласно приказу Минздрава, в базовую программу входят такие манипуляции:
- Стимуляция суперовуляции.
- Пункция фолликулов яичника.
- Инсеминация ооцитов.
- Культивирование эмбрионов.
- Перенос эмбрионов в матку.
С донорскими половыми клетками. ЭКО с донорскими биоматериалами — яйцеклетками и сперматозоидами — обойдется так же или дороже базовой программы. В этом случае нужно доплатить за донорский материал.
Донорская сперма вместе с процедурой оплодотворения в Москве стоит в среднем 18 000 ₽, в Санкт-Петербурге — 16 500 ₽. Донорская яйцеклетка в Москве стоит от 16 500 ₽, в Санкт-Петербурге — от 12 000 ₽. Для ЭКО, как правило, необходимо несколько яйцеклеток, чтобы вырастить несколько эмбрионов и так подстраховаться, если часть эмбрионов получится плохого качества или погибнет.
По криопротоколу. Стоимость ЭКО по криопротоколу дороже ЭКО по базовой программе. Например, в одной из московских клиник сам криопротокол, то есть разморозка и перенос эмбрионов в матку без других обследований, стоит 53 100 ₽. Дополнительно оплачивается программа извлечения ооцитов с их последующей криоконсервацией стоимостью 103 500 ₽. Все вместе получается 156 600 ₽.
С ИКСИ/ИМСИ. В одной из московских клиник сама ИКСИ стоит от 26 500 ₽. ЭКО с ИКСИ — от 140 000 ₽.
С хетчингом. Хетчинг может оплачиваться отдельно, если его стоимость не входит в программу. В одной из петербургских клиник за него придется доплатить 7200 ₽.
С ИВМ. В одной из московских клиник ЭКО с ИВМ стоит от 248 000 ₽.
При суррогатном материнстве. Суррогатное материнство — вынашивание и рождение ребенка по договору между женщиной, которая будет вынашивать и рожать ребенка, и биологическими родителями. Оно используется, когда биологическая мать ребенка не может его выносить и родить по медицинским показаниям.
Показания к суррогатному материнству такие:
- Отсутствие матки.
- Деформация полости или шейки матки из-за врожденных пороков развития или в результате болезни.
- Патология эндометрия — нарушение слизистого слоя стенки матки, при котором оплодотворенная яйцеклетка не может на нем закрепиться и беременность не наступает или прерывается.
- Три и более неудачных попыток ЭКО с эмбрионами хорошего качества, когда перенос не привел к беременности.
- Три и более самопроизвольных выкидыша в анамнезе.
- Заболевания и состояния, которые относят к противопоказаниям к ЭКО.
ЭКО с суррогатной матерью состоит из следующих этапов:
- Синхронизация менструальных циклов генетической и суррогатной матери.
- Стимуляция суперовуляции генетической матери.
- Пункция фолликулов генетической матери.
- Инсеминация ооцитов генетической матери.
- Культивирование эмбрионов.
- Перенос эмбрионов в полость матки суррогатной матери.
Стоимость программы суррогатного материнства в московской клинике «Альтра-вита» — почти 5,6 млн рублей за одноплодную беременность и 6,5 млн рублей за многоплодную. В петербургской «Спарте» — 3,5—3,9 млн рублей. Кроме подбора суррогатной мамы и программы ЭКО в эту стоимость обычно входит ведение беременности и родов.
Остальные расходы будущие родители оплачивают самостоятельно, например вознаграждение суррогатной матери после рождения ребенка. Суррогатной матерью может бесплатно стать родственница или подруга, если они согласны.
Стоимость ЭКО в клиниках Москвы. В Москве ЭКО можно сделать в более чем ста клиниках.
Цены на ЭКО в московских клиниках на 2025 год
| Клиника | Базовая программа ЭКО | ЭКО + ИКСИ (ICSI) | Программа ЭКО с донорской спермой | Программа ЭКО с донорскими яйцеклетками |
|---|---|---|---|---|
| «Витроклиник» | 175 700 ₽ | От 274 800 ₽ | Доплата 23 000 ₽ за биоматериал | 201 102 ₽ + 65 000 ₽ за два донорских ооцита |
| «Клиника Фомина» | 185 900 ₽ | 198 320 ₽ | Доплата от 18 000 ₽ за биоматериал | От 250 000 ₽ |
| «Центр ЭКО» | 134 900 ₽ | 201 900 ₽ | От 20 000 ₽ Стоимость программы ЭКО оплачивается отдельно | От 288 000 ₽ с 4 ооцитами |
Можно ли сделать ЭКО бесплатно
ЭКО можно сделать бесплатно по квоте. В этом случае государство оплачивает только базовую программу ЭКО. Все, что не входит в базовую программу и без чего возможно наступление беременности, пара или одинокая женщина оплачивают самостоятельно. Например, за хранение замороженных эмбрионов или донорские сперматозоиды нужно будет доплатить.
Как выбрать клинику для ЭКО
Успешность ЭКО зависит в том числе от опыта и квалификации специалистов и оснащения клиники. Оценить работу клиники помогают отзывы пациентов и показатели ее результативности — например, процент наступления беременности и родов от ЭКО.
При выборе клиники можно запросить в ней статистику результатов ЭКО или поискать эту информацию в интернете.
ЭКО по полису ОМС. Если планируете сделать ЭКО по квоте, клиника должна участвовать в программе ЭКО по полису ОМС. Список клиник ищите на сайте департамента или комитета здравоохранения вашего региона. Например, для москвичей такой список есть на сайте департамента здравоохранения Москвы.

Что нужно знать об ЭКО
- ЭКО — метод лечения бесплодия. При ЭКО яйцеклетку оплодотворяют в лабораторных условиях. Получившийся эмбрион подсаживают в матку, после чего ожидают наступления беременности.
- В естественном цикле женщины, как правило, созревает одна яйцеклетка. При ЭКО могут провести стимуляцию суперовуляции — гормональную терапию, чтобы вырастить больше яйцеклеток и так повысить шансы на беременность.
- Есть различные программы и методики ЭКО. Так называемая базовая программа состоит из нескольких этапов: стимуляции суперовуляции, пункции фолликулов яичника, оплодотворения яйцеклеток, выращивания эмбрионов и переноса их в матку.
- При мужском бесплодии или при использовании криоконсервированных ооцитов применяют дополнительные методики ИКСИ или ИМСИ — когда отбирают самые сильные сперматозоиды для оплодотворения яйцеклетки.
- Если женщина старше 35 лет или в прошлом были неудачные попытки ЭКО, используют методику с хетчингом — когда специальную защитную оболочку эмбриона надрезают и помогают ему «выбраться», чтобы расти и развиваться дальше.
- ЭКО можно сделать по ОМС бесплатно или за деньги в частной клинике. Стоимость различается в зависимости от программы и дополнительных услуг. Часто в стоимость программы не входят лекарства.
- В Москве ЭКО по базовой программе стоит в среднем 140 000—300 000 ₽. В Санкт-Петербурге — 120 000—250 000 ₽. В некоторых случаях дополнительно придется оплатить лекарства.
Новости о здоровье, интервью с врачами и инструкции для пациентов — в нашем телеграм-канале. Подписывайтесь, чтобы быть в курсе происходящего: @t_zdorov