Вопросы анестезиологу-реаниматологу Льву Кричевскому
Поговорили со Львом Кричевским — анестезиологом-реаниматологом, доктором медицинских наук, заведующим вторым отделением анестезии и реанимации в ГКБ им. Юдина г. Москвы.
Вы узнаете, чем на самом деле занимается анестезиолог, опасна ли анестезия, как подготовиться к операции, что такое кома и можно ли после нее проснуться.
- Почему анестезиолог и реаниматолог — это одна специальность
- Чем занимается анестезиолог во время операции
- Для общей анестезии используют наркотики
- Правда ли, что от наркоза есть долгосрочные последствия и его нельзя делать часто
- Насколько безопасна современная общая анестезия
- Можно ли полностью проснуться во время наркоза
- Как подготовиться к операции под общей анестезией
- В чем разница между наркозом и седацией
- Может ли общую анестезию, например поверхностную седацию, делать не анестезиолог
- Должна ли быть реанимация в клиниках, где проводят вмешательства под седацией
- Нужна ли реанимация там, где используют местную анестезию, например в стоматологических клиниках
- Правда ли, что мозг человека погибает через пять минут после остановки дыхания и после этого реанимация бесполезна
- Как можно вывести человека из комы
- Возможно ли полное восстановление после комы
- Для чего врачи используют искусственную кому
- Сердечно-легочную реанимацию может выполнить только специалист или любой человек
- Как выбрать клинику для операции под общей анестезией
- Изменится ли что-то в анестезии и реанимации в связи с современной ситуацией в мире
- Какие были самые яркие случаи в вашей практике
Сходите к врачу
Наши статьи написаны с любовью к доказательной медицине. Мы ссылаемся на авторитетные источники и ходим за комментариями к докторам с хорошей репутацией. Но помните: ответственность за ваше здоровье лежит на вас и на лечащем враче. Мы не выписываем рецептов, мы даем рекомендации. Полагаться на нашу точку зрения или нет — решать вам.
Почему анестезиолог и реаниматолог — это одна специальность?
Анестезиолог-реаниматолог — одна специальность почти во всем мире, в том числе в России и странах постсоветского пространства. Даже там, где есть разделение на реаниматологов и анестезиологов, это все равно очень близкие специальности.
Причина в том числе и историческая. Специальность зародилась как анестезиология, а потом постепенно превратилась в анестезиологию-реаниматологию.
Обезболивание, анестезия — только одна из задач анестезиолога. Любая операция — серьезная травма, порой очень опасная. Анестезиолог во время нее защищает пациента, поддерживает работу его организма.
Со временем анестезиологи стали заниматься и реанимацией — используя те же методы анестезиологии для поддержки жизненных функций. Например, искусственная вентиляция легких зародилась в анестезиологии, потом перешла в реаниматологию. То же самое с поддержкой кровообращения и восполнением кровопотерь.
В итоге сформировалась одна общая специальность. В ней много ответвлений — например, может быть разделение по профилям. Так, наше отделение занимается сердечно-сосудистым профилем — и в реанимации, и в операционной. Искусственное кровообращение во время операции — отдельная специальность, которая тоже относится к анестезиологии-реаниматологии.
Так происходит, потому что быть анестезиологом в кардиохирургии и, например, в ортопедии — немного разные вещи, нужны другие навыки.
Теоретически можно быть анестезиологом и работать в разных профилях. Но, на мой взгляд, логичнее заниматься одним профилем пациентов и в реанимации, и в операционной, как это делаем мы.
В других клиниках может быть иначе. Например, в некоторых крупных больницах анестезиологи и реаниматологи разделены, у них разные задачи.
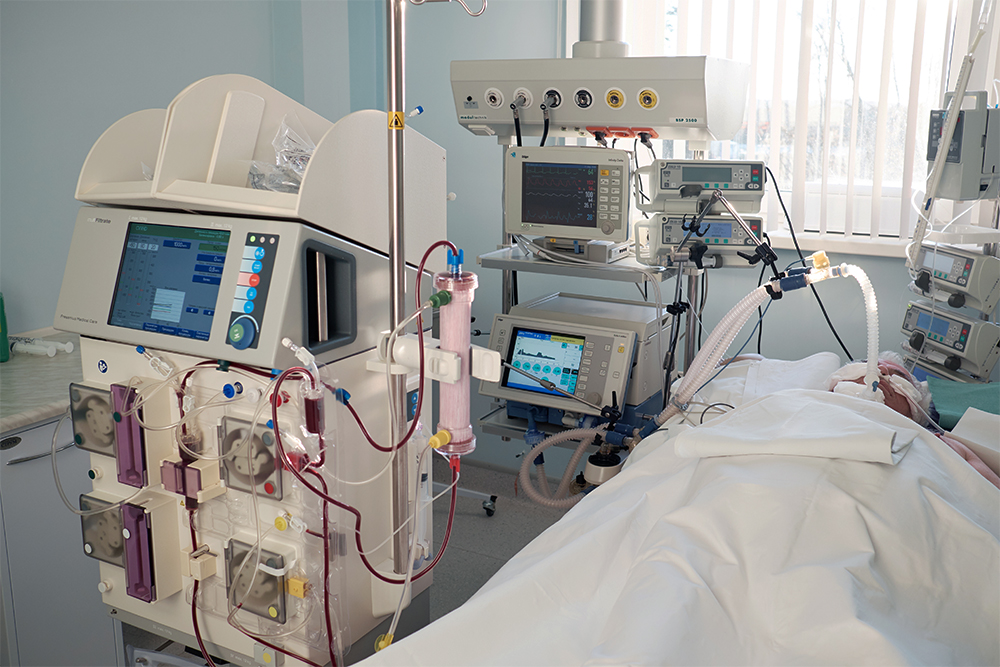
Чем занимается анестезиолог во время операции?
Операционная, конечно, основное поле деятельности анестезиологов. Но они работают не только там, но и за ее пределами. Анестезия — не просто обезболивание, а выключение всех чувств. Это одна из задач анестезиолога — не всегда самая важная и сложная, но она есть в любой ситуации и исторически возникла первой.
Кроме этого, анестезиолог должен поддерживать все жизненно важные функции организма. Если проще — он должен не дать пациенту умереть или пострадать от операции.
Врач-анестезиолог защищает пациента в периоперационный период — до операции, во время и после нее. То есть пока тяжесть его состояния не позволит находиться в обычной палате.
Для общей анестезии используют наркотики?
Для общей анестезии используют наркотические препараты, но не всегда. В анестезиологии существует целое направление, связанное с попытками не использовать наркотики. Но когда такие препараты используют по показаниям, они не вызывают зависимости и других негативных последствий.
В анестезиологии кроме наркотиков есть еще много групп препаратов. Есть те, что вызывают сон, — гипнотики. Есть миорелаксанты, которые расслабляют мышцы. Они нужны, чтобы мышечный тонус не мешал хирургу оперировать, — сейчас не используют такую глубокую анестезию, чтобы человек совсем не мог двигаться.
Еще есть препараты, связанные не с обезболиванием, а с интенсивной терапией, например препараты для поддержания работы сердца.
Правда ли, что от наркоза есть долгосрочные последствия и его нельзя делать часто?
Есть такая шутка, что каждый наркоз отнимает у пациента полгода жизни и передает его анестезиологу. На самом деле, конечно, это не так.
Очень много исследований посвящено долгосрочным последствиям общей анестезии, в том числе у детей. Все они сводятся к тому, что долгосрочного негативного эффекта нет.
На практике мы тоже долгосрочных последствий не наблюдаем. Есть люди, которые переносят анестезии с незавидной регулярностью, у которых много повторных операций — и от этого нет никаких последствий.
Есть проблема со среднесрочными последствиями наркоза у детей, но они обратимы и не остаются на всю жизнь. Существуют конкретные схемы анестезии, которые могут вызывать некоторые негативные эффекты.
В качестве примера — кетаминовая анестезия у детей. У нее есть плюсы: она очень безопасна, ее можно сделать самому тяжелому ребенку. Например, в Таиланде, когда спасали детей из затопленной пещеры, в этом участвовали анестезиологи и использовали как раз кетамин. Анестезия нужна была, чтобы дети смогли два часа провести в замкнутом пространстве кокона, куда их помещали для транспортировки.
Кетамин достаточно безопасен даже без мониторинга жизненных функций, именно поэтому его выбрали — я сам сделал бы так же. Но не уверен, что эти дети в последующие два-три месяца могли нормально учиться. Потом все восстановится, но на короткий срок когнитивные функции ухудшатся.
Другое дело, что тяжелые последствия могут быть от самой операции. Например, она была проведена в сложных условиях или пациент был в тяжелом состоянии после ДТП или другой травмы. Многие пациенты и их родственники связывают негативный эффект с наркозом, а на самом деле анестезия тут совсем ни при чем.
Насколько безопасна современная общая анестезия?
Анестезиологические осложнения — большая редкость. Частота тяжелых случаев, связанных исключительно с анестезией, составляет, по разным данным, всего 0,00069—0,00082%. Обычно осложнения, с которыми работает анестезиолог, связаны не с общей анестезией, а с состоянием пациента.
По тем или иным причинам пациент может быть в тяжелом состоянии, либо операция может быть тяжелая, ограничивающая какие-то жизненные функции. Работа с такими осложнениями тоже входит в задачи анестезиолога.
Можно ли полностью проснуться во время наркоза?
Проблема пробуждений во время операции — это скорее проблема из истории анестезиологии, чем из современной практики.
Кроме того, пробуждение от анестезии выглядит не так, как большинство людей его себе представляют. Оно не значит, что пациент в прямом смысле слова проснется и будет чувствовать боль, он просто может что-то услышать или запомнить.
В плановой анестезиологии такое почти невозможно. Во время операции используют мониторинг BIS — биспектральный индекс энцефалограммы, — который показывает, спит пациент или нет. Его применяют везде, чтобы избежать пробуждений. Анестезиолог видит глубину сна на мониторе и контролирует ее.
В то же время чрезмерно глубокую анестезию не используют: пациент не должен спать глубже, чем требуется. Глубокие опасные анестезии остались в далеком прошлом. Человек вполне может пошевелиться во время операции, если для нее не требуются мощные миорелаксанты. Движения не означают, что он проснулся: во сне мы тоже шевелимся.
В экстренной хирургии пробуждения встречаются чаще. Там пациент часто находится в тяжелом состоянии, у него напряжены все механизмы компенсации. В этой ситуации анестезиолог не может успокоить вегетативную нервную систему, как на плановой операции. Иначе он лишает пациента этих самых компенсационных механизмов, помогающих ему выжить.
В таких случаях сложнее выбрать схему и глубину анестезии, оттитровать дозы препаратов. Анестезия может оказаться более поверхностной, чем нужно. Но в экстренной хирургии тоже используют нейромониторинг: он помогает настроить глубину анестезии и избежать пробуждения.
Еще иногда за пробуждение во время операции воспринимают нормальное пробуждение после нее. Оно не происходит в один момент, пациент постепенно просыпается, что-то слышит, а потом думает, что это было еще в процессе вмешательства.
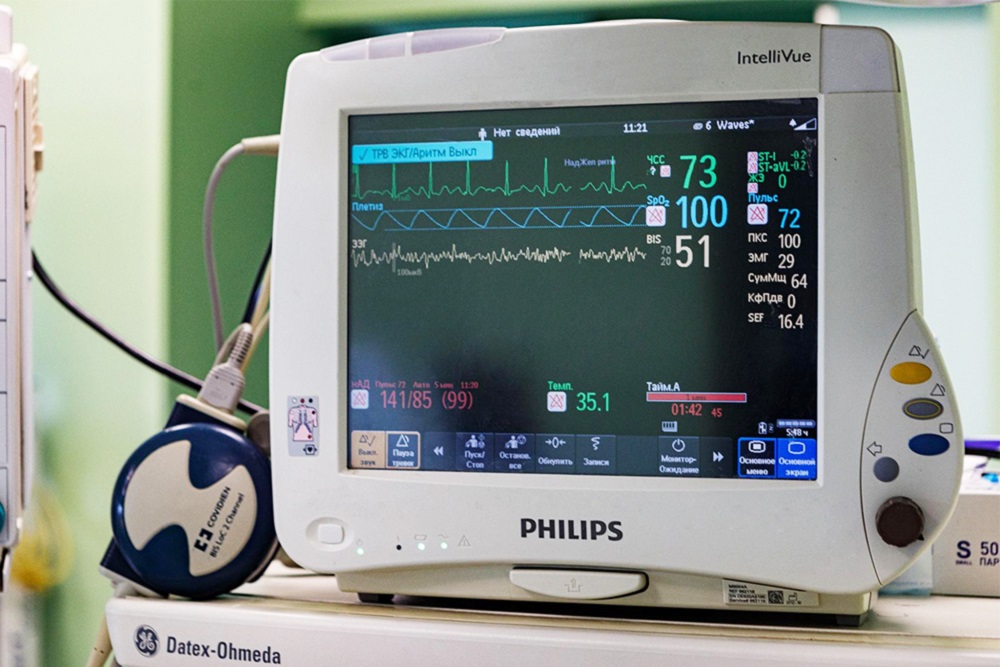
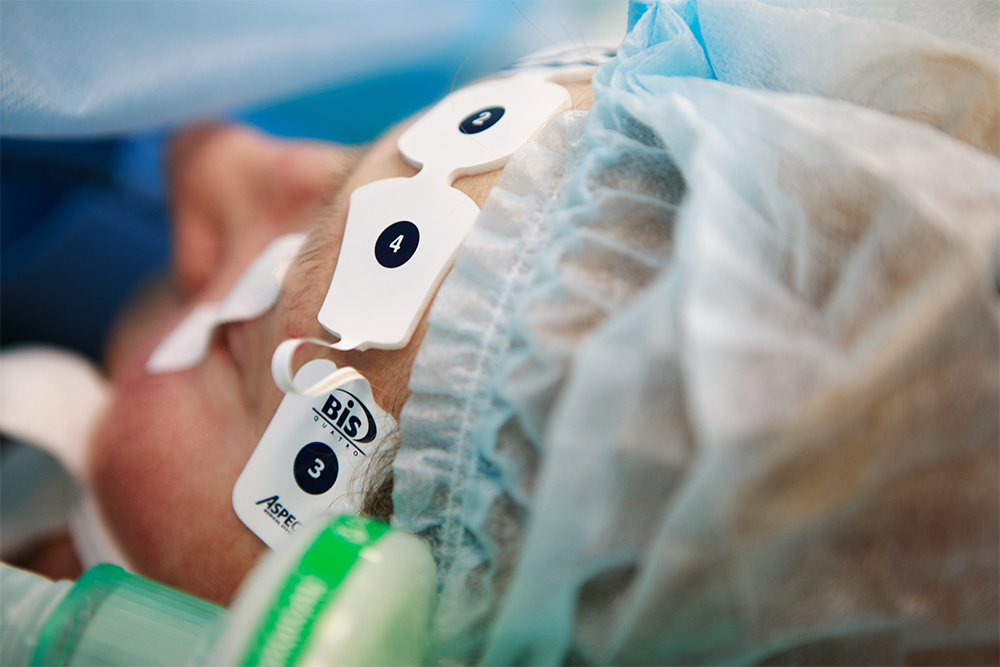
Как подготовиться к операции под общей анестезией?
Медицинские обследования. Нет одного общего списка исследований для всех случаев. Во многом подготовка к операции и подготовка к анестезии пересекаются, нельзя разделить: это нужно для одного, а это — для другого. Обычно требуются базовые исследования: ЭКГ, общий анализ крови, коагулограмма — список зависит от вида операции, варианта анестезии, состояния и возраста пациента.
Еще количество обследований зависит от того, насколько ситуация экстренная. Для экстренной хирургии нет противопоказаний — и выполнить предоперационные исследования нередко просто невозможно в желаемом нами объеме.
Кроме того, тщательность обследования перед операцией зависит от того, как в целом работает медицинская система.
Например, в некоторых странах систематически проводят диспансеризации, каждый человек обследован — значит, лишние анализы ему не нужны. Так, в Москве можно пройти ряд обследований или получить на них направления прямо в городских парках — в павильонах «Здоровая Москва».
А, говоря условно, в глухой африканской деревне нужно будет полностью обследовать пациента, потому что он, возможно, никогда не был обследован.
Главное — сохранять здравый смысл. Не должно быть такого, что пациент не дошел до операции, потому что ему назначили огромное количество анализов и исследований, как это бывает в некоторых клиниках.
Подготовка пациента. По современным стандартам многие манипуляции не нужны. Например, раньше перед каждой большой операцией пациентам делали клизму. Но уже много лет мы этого не делаем.
Специальные диеты перед плановыми операциями тоже не нужны, за исключением некоторых вмешательств на кишечнике.
Самое важное, что осталось неизменным, — на операцию надо идти с пустым желудком. Всегда — любая анестезия может превратиться в общую анестезию с искусственной вентиляцией легких. Не обязательно из-за тяжелых осложнений, просто это может потребоваться.
В таком случае содержимое желудка может попасть в дыхательные пути, что опасно для жизни. В плановой хирургии никогда не используют анестезию с отключением сознания у пациента с полным желудком. Нельзя втайне от всех съесть бутерброд и отправиться в операционную, не делайте так.
Операция на полный желудок возможна только в экстренных ситуациях. Тогда используют специальные приемы, чтобы снизить риски. Они не на 100% эффективны, вероятность осложнений все равно высока.
В современной анестезиологии в «правиле пустого желудка» тоже есть послабления. Раньше пациенты не ели по 12—16 часов перед операцией. Сейчас общий срок голодания в среднем сократился до 4—6 часов, часто разрешают сладкий чай за два часа перед операцией.
Этот вопрос всегда нужно обсуждать с анестезиологом и хирургом: когда и сколько можно есть, за какое время до операции. Есть пациенты с замедленной эвакуацией содержимого желудка в кишечник, например беременные или люди с сахарным диабетом, — у всех будут свои сроки.
В чем разница между наркозом и седацией?
Принципиальной разницы между наркозом и седацией нет, это просто игра терминов.
Слово narcosis означает «оцепенение», «бесчувственность». На самом деле анестезиолог редко пытается добиться состояния оцепенения. Термин «наркоз» используют преимущественно в России, в мире его редко можно услышать.
Существуют разные степени глубины общей анестезии — это зависит от того, какая нужна операция.
Есть поверхностная седация — легкая степень анестезии, когда пациент может оставаться в сознании. При более глубокой седации пациент может спать. Еще более глубокая седация требует искусственной вентиляции легких.
Люди обычно называют седацией поверхностную анестезию, которую используют для комфорта пациента. Например, детям она часто требуется, чтобы сделать компьютерную томографию, без нее ребенок не сможет спокойно лежать внутри аппарата.
Отличия разных видов седации от Американской ассоциации анестезиологии
| Поверхностная седация | Умеренная седация | Глубокая седация | Очень глубокая седация | |
|---|---|---|---|---|
| Реакция на стимулы | Нормальная реакция на слова или воздействие | Сохраняется реакция на раздражители | Может быть реакция при повторных или болезненных раздражителях | Нет реакции даже на болевые раздражители |
| Дыхание | Не влияет | Адекватное | Может потребоваться поддержка дыхания | Нужна поддержка дыхания |
| Сердечно-сосудистая функция | Не влияет | Обычно поддерживается | Обычно поддерживается | Обычно нарушается |
Может ли общую анестезию, например поверхностную седацию, делать не анестезиолог?
На западе многие процедуры делают не анестезиологи, а анестезиологические сестры.
В России любую седацию всегда должен делать врач-анестезиолог:
- в операционной — в связи с любым хирургическим вмешательством, в том числе перевязочным;
- в отделении интенсивной терапии;
- в стоматологии;
- во время обследований вроде колоноскопии.
Обезболивание в обычном отделении больницы, вне реанимации, при выраженных болевых синдромах может назначить профильный врач.
Должна ли быть реанимация в клиниках, где проводят вмешательства под седацией?
В клинике, где используют любые виды общей анестезии, должна быть возможность интенсивной терапии, если она потребуется.
Нужна если не реанимация, то хотя бы отдельная палата или койка интенсивной терапии с оборудованием и врач, который сможет провести реанимационные мероприятия. Это, по крайней мере, поможет дождаться скорой помощи, чтобы перевезти пациента в стационар.
Нужна ли реанимация там, где используют местную анестезию, например в стоматологических клиниках?
Препараты для местной анестезии могут вызвать анафилактический шок — в целом нечасто, но по сравнению с другими препаратами — часто.
Но анафилактический шок может вызвать что угодно: укусы насекомых, краски для волос, принятые таблетки, любая пища. Так, был случай анафилаксии у ребенка после приема «Пенталгина».
Невозможно проверить заранее, на что разовьется анафилаксия. Нет никаких тестов, позволяющих это выяснить. Пациенты в реанимацию попадают из стоматологий, парикмахерских, бассейнов — откуда угодно.
С учетом этого хорошо бы везде иметь реанимационное отделение, но это невозможно. Важнее доступность скорой помощи. В таких непредсказуемых случаях, как анафилаксия, нужно, чтобы скорая могла вовремя приехать.
Правда ли, что мозг человека погибает через пять минут после остановки дыхания и после этого реанимация бесполезна?
Действительно, через некоторое время без кислорода — в среднем 5—7 минут — мозг необратимо повреждается. Полная биологическая смерть мозга требует больше времени.
При остановке дыхания есть много факторов, которые могут менять этот промежуток времени. Фатальной для мозга при остановке дыхания становится остановка кровообращения. Тут уже счет всегда идет на минуты.
Пока речь идет только об остановке дыхания, а кровообращение сохраняется — все не так плохо. Можно надеяться, что повреждение мозга обратимо, несмотря на гипоксию.
Еще повреждение мозга замедляет гипотермия — охлаждение. Бывают случаи, когда у человека зимой на улице остановилось дыхание и кровообращение — например, из-за алкогольного опьянения или случился инсульт, тело охладилось.
В таких случаях человека надо сначала согреть. Он может пролежать 20—30 минут и даже час, при этом остаться в живых, с неповрежденным или почти неповрежденным мозгом.
У реаниматологов есть такая поговорка: «мертвый может быть только теплым, холодный не может быть мертвым». Когда врачи находят человека с гипотермией, без пульса и дыхания, его сначала согревают, а потом решают, умер он или нет. Конечно, если нет явных признаков смерти вроде трупных пятен.
Гипотермию используют и при тяжелых операциях, в частности кардиохирургических, когда кровообращение останавливают искусственно. Это помогает защитить пациента, в том числе от повреждений мозга.
Как можно вывести человека из комы?
Для обывателя кома — любое состояние, когда человек без сознания. На самом деле кома — понятие собирательное, она бывает разная. В каждой ситуации свой способ попытаться привести человека в сознание. В общем случае — надо восстановить нормальное кровоснабжение и доставку кислорода к головному мозгу, а также убрать причину комы. Дальше приходится ждать, выйдет пациент из комы или нет.
Нет специального переключателя или препарата, который выведет человека из комы. Исключения — отравление каким-то веществом, когда можно ввести антидот, или медикаментозная кома, которая прекращается, как только перестают вводить анестетик.
Возможно ли полное восстановление после комы?
Возможность восстановления после комы зависит от того, насколько поврежден головной мозг. При этом нет такого, что, если была кома, значит, восстановление невозможно. Есть некоторые факторы, которые на это влияют.
Механизм комы. Например, даже у людей с одинаковым заболеванием — сахарным диабетом — кома может быть разная. Она бывает гипогликемическая, когда резко падает уровень глюкозы в крови. Это возможно, если человек использовал сахароснижающее средство и не принял пищу. А бывает кетоацидотическая, когда человек не знал о сахарном диабете и не снижал сахар.
Кетоацидотическая кома может быть более благоприятной, она медленнее развивается и не так быстро вызывает повреждение мозга. Выглядят они похоже, только от одного человека пахнет ацетоном, а от другого — нет, но последствия часто разные.
Прекращение дыхания. В этом случае ухудшается прогноз любой комы. Недостаток кислорода и накопление в крови углекислого газа — мощные факторы поражения мозга, в том числе необратимого.
Длительность комы. Вероятность восстановления не всегда напрямую зависит от длительности комы. Но часто ее продолжительность — маркер состояния пациента.
Человек, с которым все в порядке, вряд ли будет долго находиться в коме. Если он никак из нее не выходит, вероятность сильного повреждения мозга выше.
Механизм комы важнее ее длительности. Она может быть очень короткая, но с сильной гипоксией, когда за 20 минут мозг необратимо повреждается. А может быть длительная медикаментозная кома, связанная с лечением в реанимации, и она никак не влияет на прогноз.
Некоторые комы, связанные с интоксикацией, например у людей с наркозависимостью, могут быть долгими, но обратимыми.
То, что это была за кома, важнее, чем то, как долго она продолжалась.
Для чего врачи используют искусственную кому?
Искусственная кома — это тоже собирательный термин. Врачи так обычно не говорят. То, что называют искусственной комой, — прием, который часто используют в интенсивной терапии. У него могут быть разные задачи.
Например, пациент после тяжелой операции в первые часы остается на искусственной вентиляции легких. Его нужно согреть, чтобы он не дрожал, — это некомфортно и даже иногда опасно. Для этого примерно на полчаса ему дают легкую седацию, и он спит.
Я бы не назвал это искусственной комой, но обыватели могут сказать, что пациента погрузили в нее на полчаса. Звучит страшно, но это рутинная и безопасная практика.
Самая распространенная задача искусственной комы — охранительная. Например, защита мозга, перенесшего гипоксию, инсульт, тяжелую инфекцию. В таких случаях нужно уберечь мозг от энергоемких процессов, которые могут спровоцировать и усугубить повреждения.
Еще иногда такая седация в интенсивной терапии используется потому, что пациент из-за своего состояния сильно возбужден. В этом случае для него же самого будет безопаснее использовать общую анестезию.
Иногда пациента седатируют до стабилизации функций организма: кровообращения, дыхания, кислотно-щелочного состояния. Седацию прекращают, когда понятно, что человек может комфортно прийти в сознание.
Сердечно-легочную реанимацию может выполнить только специалист или любой человек?
Любой человек может провести сердечно-легочную реанимацию. Для этого не нужно быть врачом.
В экстренной ситуации часто нужно, чтобы сердечно-легочную реанимацию проводил тот, кто оказался рядом. Поэтому так важны обучающие курсы, в идеале навыки первой помощи нужно преподавать в школе. Главное — не только уметь ее проводить, но и не растеряться, когда помощь понадобится.
Если рядом нет очных курсов сердечно-легочной реанимации, можно поискать обучающие ролики онлайн.
Как выбрать клинику для операции под общей анестезией?
Пациенты обычно выбирают клинику по тому, какой там хирург, какие у него результаты. Это, наверное, правильно, все-таки цель — прооперироваться, а не получить анестезию.
Кроме того, обычному человеку сложно понять, где хороший, а где плохой уровень анестезиологии. Можно посмотреть, говорит ли анестезиолог с пациентом накануне вмешательства, как проходит разговор, все ли врач понятно объясняет, — это хороший тест.
Правда, для этого уже надо оказаться в клинике, но иногда анестезиологи встречаются с пациентами еще до госпитализации. В нашей больнице для этого есть специальный кабинет. Готовность врача идти на контакт с пациентом — показатель заинтересованности в результате операции.
В целом анестезиология — теневая специальность. Анестезиолог на операции есть, но о нем мало что известно.
Такая же ситуация и в некоторых других сферах. Например, как узнать, где хороший уровень рентгенологии? Это почти невозможно, хотя иногда очень важно. Рентгенолог — человек, которого мы даже не видим, только получаем описание снимка.
Изменится ли что-то в анестезии и реанимации в связи с современной ситуацией в мире?
Мы пока не почувствовали никаких изменений. У нас всегда есть определенный запас медикаментов и расходных материалов.
Кроме того, я не знаю ни о каких отказах в поставках медицинских расходных материалов и препаратов от крупных производителей.
Импортозамещение также частично возможно. Здесь можно выделить три категории препаратов, расходных медицинских материалов и оборудования:
- Те, что уже производят в России, — думаю, их стоит выпускать в большем количестве.
- Те, что не производят, но могут производить, — их надо начинать выпускать.
- Те, что не производят в России, — честно сказать, с трудом представляю, как их можно производить. Это такой вызов для отечественных производителей.
В любом случае в обозримом будущем мы никакого дефицита не ждем.
Какие были самые яркие случаи в вашей практике?
В анестезиологии есть такая сложность: часто случай неяркий, неспециалисту трудно понять, в чем суть, а анестезиолог знает, что он спас ситуацию. Анестезиолог — это как лучшая роль второго плана. Если он остался незамеченным, это лучшее, что он мог сделать.
Запоминаются тяжелые пациенты, которых долго выхаживать, ситуации, которые удалось разрешить, но было трудно понять, диагностические дилеммы, которые сложились в операционной.
Самый запоминающийся случай — операция по поводу расслоения аорты у беременной женщины. Ее привезли по скорой, расслоение было от самого корня аорты у сердца до конца, где сосуд разделяется и уходит в ноги.
Женщина поступила в срок, когда уже было пора рожать. Ей нужна была сложная операция с остановкой кровообращения, охлаждением и протезированием аорты.
Вмешательство началось с экстренного кесарева сечения. Аорта могла разорваться в любой момент, все приходилось делать быстро. Это подвиг не только анестезиолога, но и акушеров, которые моментально извлекли ребенка.
Затем кардиохирурги 16 часов делали операцию: протезировали аорту, останавливали кровотечение. Через сутки после первой понадобилась вторая операция. Но в итоге все кончилось хорошо: и мама, и ребенок остались живы и здоровы.
Запомнить
- Анестезиолог-реаниматолог — одна специальность почти во всем мире, в том числе в России и странах постсоветского пространства. Это связано с тем, что для поддержания жизненных функций во время операций и в реанимации нужны одинаковые навыки.
- Врач-анестезиолог защищает пациента в периоперационный период — до операции, во время и после нее.
- Для анестезии используют наркотические препараты, но, если применять их строго по показаниям, они не вызывают зависимости и других осложнений.
- У наркоза нет долгосрочных негативных последствий, но такие последствия могут быть у самой операции, если она тяжелая.
- Современная общая анестезия безопасна, тяжелые осложнения встречаются крайне редко.
- Проблема пробуждений во время операции — это скорее проблема из истории анестезиологии, чем из современной практики.
- Список исследований до операции зависит от ее вида, варианта анестезии, состояния и возраста пациента. Универсальное правило подготовки к операции — за несколько часов до нее нельзя есть, иначе можно получить тяжелые осложнения.
- Седацией обычно называют поверхностную анестезию, при которой пациент находится в сознании.
- Делать седацию любой глубины могут только врачи-анестезиологи.
- В клинике, где используют любые виды общей анестезии, должна быть возможность интенсивной терапии, если она потребуется.
- Там, где используют местную анестезию, содержать реанимацию нецелесообразно. Важнее доступность скорой помощи.
- При остановке кровообращения счет идет на минуты: через 5—7 минут мозг будет непоправимо поврежден.
- Человека не всегда можно вывести из комы. Чаще всего врачи создают благоприятные условия, а потом ожидают восстановления сознания.
- Вероятность восстановления после комы зависит от двух факторов: почему она возникла и есть ли остановка самостоятельного дыхания и кровообращения.
- Искусственная кома — это седация, которую чаще используют в интенсивной терапии для защиты мозга от повреждений и в других медицинских целях.
- Любой человек может провести сердечно-легочную реанимацию при правильной подготовке. Для этого не обязательно быть врачом.
- Хороший знак, если анестезиолог разговаривает с пациентом до операции и понятно отвечает на все вопросы.
- Современная ситуация в мире пока не сказалась на сфере реанимации и анестезии в России.