«Волшебной таблетки не существует»: вопросы иммунологу о детском иммунитете
Поговорили с иммунологом-трансплантологом Айшат Идармачевой.
Вы узнаете, почему дети часто болеют и нормально ли это, какие «красные флаги» могут указывать на заболевания иммунной системы и иммунодефицитные состояния, когда работу иммунитета нужно стимулировать и можно ли вакцинировать детей с иммунодефицитами.
Что вы узнаете
- Как формируется детский иммунитет?
- Сколько раз болеть в течение года — нормально для ребенка?
- Нужно ли специально поднимать детский иммунитет?
- С какого возраста и как можно закалять детей?
- Какие лекарства и добавки способствуют укреплению иммунитета, а какие нет? Нужно ли их давать здоровым детям?
- С какими заболеваниями иммунной системы дети сталкиваются чаще всего? Насколько они опасны?
- Как заподозрить иммунодефицит у ребенка?
- Что делать, если у ребенка есть симптомы иммунодефицита?
- Почему увеличиваются лимфоузлы и насколько это опасно?
- Нужно ли вакцинировать ребенка с ослабленным иммунитетом? Когда иммунодефициты — противопоказание к вакцинации?
Сходите к врачу
Наши статьи написаны с любовью к доказательной медицине. Мы ссылаемся на авторитетные источники и ходим за комментариями к докторам с хорошей репутацией. Но помните: ответственность за ваше здоровье лежит на вас и на лечащем враче. Мы не выписываем рецептов, мы даем рекомендации. Полагаться на нашу точку зрения или нет — решать вам.
Как формируется детский иммунитет?
Первые иммунные клетки у плода появляются с 10—12 недели внутриутробного развития, а сам иммунитет формируется ближе к рождению.
В третьем триместре беременности женщина передает плоду собственные иммуноглобулины типа G — самые часто встречающиеся в кровотоке антитела, которые защищают организм от множества патогенов. Это единственный класс антител, которые могут проникать к ребенку через плаценту. Они защищают организм ребенка от многих инфекций, пока не начнет работать приобретенный иммунитет. Кроме антител матери, у ребенка функционирует врожденный иммунитет. Он справляется с разными вирусами, бактериями, грибами, но не запоминает их.
На шестом месяце жизни эстафету перенимает приобретенный иммунитет. В отличие от врожденного, он уже запоминает инфекции и учится им противостоять.
Есть несколько ключевых факторов, которые определяют, насколько сильным будет иммунитет ребенка.
Тип родов. Считается, что плод формируется и развивается в стерильных условиях. Во время естественных родов первое, с чем сталкивается ребенок, — микроорганизмы, обитающие в вагинальных путях матери, или микрофлора. При кесаревом сечении такого не происходит.
Конечно, со временем микрофлора выравнивается. Однако исследования показывают, что у детей, рожденных путем кесарева сечения, в составе кишечной микрофлоры меньше бактероидов, чем у младенцев, которые родились естественным путем. Бактериоды — это микроорганизмы, которые в том числе участвуют в формировании Т-регуляторных клеток. Они определяют, как иммунная система должна реагировать на различные раздражители.
Тип кормления. Исследования показывают, что грудное вскармливание способствует формированию иммунитета. Вместе с грудным молоком женщина передает ребенку иммуноглобулины класса А, которые защищают слизистые желудочно-кишечного тракта и верхних дыхательных путей от инфекций. В результате дети на грудном вскармливании меньше подвержены кишечным инфекциям, ОРВИ и другим заболеваниям, чем малыши, которые питаются смесями.
Сколько раз болеть за год — нормально для ребенка?
Респираторными вирусными инфекциями дошкольник может болеть хоть каждый месяц — это нормально. В отличие от взрослых, у детей нет иммунной памяти: их организм только начинает знакомиться с разными патогенами. Если родители переносят вирус бессимптомно, то у ребенка могут появиться признаки простуды.
Со временем детский иммунитет познакомится с большинством вирусных инфекций и научится им противостоять. Соответственно, ребенок будет болеть все реже и реже.
Гораздо важнее — как именно ребенок болеет. Если он легко переносит температуру и выздоравливает за несколько дней, все в порядке. Но если обычная простуда часто сопровождается осложнениями и ребенку раз за разом требуется курс антибиотиков или госпитализация, это повод обратиться к педиатру.
Нужно ли специально поднимать детский иммунитет?
Не существует волшебной таблетки, которая могла бы в мгновение ока поднять иммунитет. Более того, если у ребенка нет иммунодефицитных состояний или заболеваний иммунной системы, ничего специально делать не нужно.
Чтобы поддерживать нормальную работу иммунной системы, нужно полноценно питаться, закаляться и своевременно вакцинироваться — в любом возрасте. Ну и, конечно, для сильного детского иммунитета нужна здоровая и вакцинированная мама. Она передаст ребенку свои антитела, которые будут защищать его в первые месяцы жизни.
Когда малышу исполняется месяц, ему рекомендуют начать давать профилактическую дозу витамина D. Сколько именно — зависит от региона. Точную дозировку поможет рассчитать педиатр, но обычно она составляет 1000—1500 ME в сутки. Когда ребенку исполнится год, можно сдать анализ крови на уровень витамина D и в зависимости от результатов скорректировать дозировку.
Дети до года часто сталкиваются с дефицитом железа, а это может влиять на развитие организма. Поэтому важно давать ребенку богатые железом продукты или сам микроэлемент в профилактической дозировке — от 7,5 до 15 мг в сутки в зависимости от возраста. Точную дозировку также поможет рассчитать педиатр.
Своей дочери я даю витамин D и железо. Во время второй беременности я продолжала кормить грудью, и, видимо, в какой-то момент железа на всех не хватило — теперь обе восполняем дефицит. Также я слежу, чтобы дочь хорошо спала, получала положительные эмоции и разнообразно питалась, хотя сейчас она стала более избирательна в еде. Еще я начала закалять дочку: не грею продукты из холодильника перед тем, как дать ей, и постепенно знакомлю ребенка с прохладной водой во время купаний.
С какого возраста и как можно закалять детей? Полезны ли с этой точки зрения грудничковое плавание и бассейн для детей постарше?
Закаляться можно даже новорожденным. Но не нужно сразу обливать младенца холодной водой, лучше ограничиться воздушными ваннами. Например, если не надеть на малыша чепчик дома — это уже закаливание.
Также можно закалять ребенка водой: сперва купать в воде комфортной для него температуры — 36—37 °C, а затем день за днем постепенно делать воду чуть прохладнее, примерно до 30 °C. При этом важно смотреть на реакцию малыша: ему не должно быть неприятно. Если после снижения температуры воды ребенок заплакал или как-то еще показал, что ему это не нравится, он еще не готов переходить на следующий уровень закаливания.
Обливания холодной водой можно начинать в осознанном возрасте, когда ребенок может выражать согласие или несогласие. В этом случае понижать температуру воды тоже нужно постепенно: закаливание не должно быть пыткой.
При этом важно закалять не только кожу, но и слизистые. Для этого достаточно не греть напитки и продукты, которые можно употреблять в холодном виде. Некоторые родители греют все, что было в холодильнике, перед тем, как дать ребенку, потому что боятся, что малыш простудится из-за холодной еды. На самом деле, чтобы заболеть, нужен возбудитель — вирус или инфекция. Одного лишь холода для возникновения ОРВИ мало.
А вот что не поможет укрепить иммунитет, так это плавание. Младенцы учатся взаимодействовать с разными предметами, дети постарше начинают ползать, сидеть и делать первые шаги. Этой нагрузки им хватает, и дополнительные занятия в бассейне необязательны.
Американская ассоциация педиатров рекомендует плавание детям начиная с 4 лет. В этом возрасте большинство из них может освоить основные навыки выживания в воде: как плавать, заходить в воду и выходить из нее.
Какие лекарства и добавки укрепляют иммунитет, а какие нет? Нужно ли их давать здоровым детям?
Иммунологам известны препараты, которые повышают иммунитет.
Иммуноглобулины. Это группа белков плазмы крови, синтезируемых В-лимфоцитами и плазмоцитами, проще говоря — антитела. Иммуноглобулины показаны пациентам с тяжелыми иммунодефицитами. Их прием может повлечь за собой множество осложнений, поэтому использовать такие препараты можно только по назначению врача.
Интерфероны. Это тоже белки, необходимые для защиты организма от инфекций. Например, интерферон альфа в миллионных дозировках вводят пациентам с вирусными гепатитами или рассеянным склерозом, а интерферон гамма используют для лечения детей с некоторыми видами первичных иммунодефицитов.
Волшебной таблетки для иммунитета не существует. Некоторые врачи назначают пациентам — и детям, и взрослым — БАДы. Но правда в том, что с помощью биодобавок нельзя ничего вылечить. Закон относит БАДы к категории пищевых продуктов, поэтому к их составу нет такого пристального внимания и строгих требований, как к лекарствам. Это одна из причин, по которой я не назначаю БАД: неуверенность в составе конкретной добавки.
Конечно, один и тот же витамин может быть представлен на рынке как лекарственный препарат и как БАД. Но если педиатр назначил ребенку, например, витамин D, я рекомендую выбирать лекарство. Это гарантия того, что продукт прошел контроль качества и точно безопасен.
Проверить, лекарство перед вами или БАД, можно, посмотрев инструкцию к препарату. Еще можно найти информацию о нем в справочнике лекарственных средств.
С какими заболеваниями иммунной системы дети сталкиваются чаще всего? Насколько они опасны?
Аллергия на некоторые продукты и лекарства чаще всего развивается у детей в первые годы жизни. Она может проявляться как в виде крапивницы, так и анафилактическим шоком и отеком Квинке, когда при поступлении даже небольшой дозы аллергена у ребенка возникает отек дыхательных путей.
Со временем аллергия может пройти сама, но иногда по мере взросления ребенка симптомы только усиливаются, появляются осложнения. Например, есть понятие «атопический марш» — когда на фоне атопического дерматита, пищевой аллергии развиваются бронхиальная астма и аллергический ринит.
В любом случае аллергию важно контролировать: узнать, на что именно у ребенка аллергическая реакция, избегать контактов с аллергеном и держать под рукой антигистаминные препараты и адреналин на случай, если избежать контакта не получилось.
Аутоиммунные заболевания желудочно-кишечного тракта. Аутоиммунные заболевания — нарушения работы иммунной системы, когда иммунные клетки атакуют собственный организм. Они встречаются реже.
Например, язвенный колит — воспаление слизистой оболочки толстой кишки, которое часто сопровождается кровянистой диареей.
Как правило, с ним сталкиваются люди в 13—20 лет, но все чаще колит диагностируют у детей. К сожалению, это хроническое заболевание. Его нельзя вылечить, но можно контролировать, чтобы сохранить качество жизни и избежать осложнений — вплоть до разрыва стенки кишечника.
Болезнь Крона — тоже воспалительное заболевание, при котором на слизистой любого участка пищеварительного тракта могут появиться узелковые образования, или гранулемы.
Ревматологические заболевания — они тоже относятся к аутоиммунным. Например:
- системная красная волчанка — воспалительное заболевание соединительных тканей, при котором иммунная система становится гиперактивной и поражает почки, легкие, кожу, сердце и сосуды. Как правило, с волчанкой сталкиваются женщины репродуктивного возраста, но заболеть может и младенец;
- ювенильный ревматоидный артрит — воспалительное заболевание суставов, которое развивается у детей до 16 лет. Основные симптомы: отеки, боль и деформация суставов. К счастью, это достаточно редкая патология.
Как заподозрить иммунодефицит у ребенка?
Иммунодефицит может быть первичным, то есть врожденным, и вторичным — приобретенным. Приобретенный иммунодефицит встречается, как правило, у взрослых и детей после лечения аутоиммунных заболеваний. С первичными иммунодефицитами сталкиваются из-за генетических мутаций.
Генетическая мутация — любое изменение в генах. Оно может быть спонтанным — возникнуть впервые, либо унаследованными от одного или обоих родителей вместе с цветом глаз или группой крови. При этом родители могут просто переносить эту мутацию и ничем не болеть.
Одни мутации не влекут за собой никаких последствий для здоровья, другие, наоборот, могут приводить к различным заболеваниям, нередко опасным. Сегодня известно о 450 генах, мутации в которых вызывают иммунодефицитные состояния.
Есть 12 признаков, позволяющих заподозрить первичный иммунодефицит у детей:
- Случаи первичного иммунодефицита среди кровных родственников.
- Четыре или более новых ушных инфекций за год.
- Минимум две тяжелых инфекции пазух носа за год.
- Лечение антибиотиками в течение двух и более месяцев не дает нужного эффекта.
- Две или более пневмонии за год.
- Ребенок не набирает вес или отстает в росте.
- Повторяющиеся глубокие гнойные поражения кожи и мягких тканей.
- Постоянный зуд во рту и грибковая инфекция на коже.
- Необходимость вводить антибиотики внутривенно, чтобы устранить инфекцию.
- Минимум две глубоких инфекции, в том числе сепсис, то есть системный воспалительный процесс.
- Наличие у родителей мутаций, провоцирующих развитие иммунодефицита.
- Ранние смерти от инфекций или аутоиммунных заболеваний среди кровных родственников.
Если есть хотя бы один из этих признаков, стоит обратиться к врачу.
Что делать, если у ребенка есть симптомы иммунодефицита?
Лечением иммунодефицитов занимается врач-иммунолог. Попасть к нему на прием можно после консультации педиатра либо обратившись напрямую. Второй вариант подходит тем, кто предпочитает частную медицину.
Диагностика иммунодефицита всегда начинается со сбора анамнеза: чем раньше болел ребенок, чем болели его родители и другие кровные родственники. Затем врач рекомендует сдать общий анализ крови, а также анализ на общие иммуноглобулины IgA, IgM, IgG и IgE.
Если эти иммуноглобулины снижены или сильно повышены, это может указывать на иммунодефицитное состояние. Тогда иммунолог может рекомендовать иммунофенотипирование — более сложное обследование, которое оценивает концентрацию отдельных популяций лимфоцитов в крови.
При подозрении на редкий или сложный иммунодефицит врач направит ребенка в специализированный центр, который занимается диагностикой и лечением иммунодефицитных состояний.
Почему у детей увеличиваются лимфоузлы и насколько это опасно?
Знакомство иммунитета с инфекциями и формирование иммунного ответа на них происходит в лимфоузлах. Их увеличение — ожидаемая реакция организма на встречу с новым возбудителем заболевания. По мере взросления организм узнает все большее количество инфекций, и лимфоузлы увеличиваются реже.
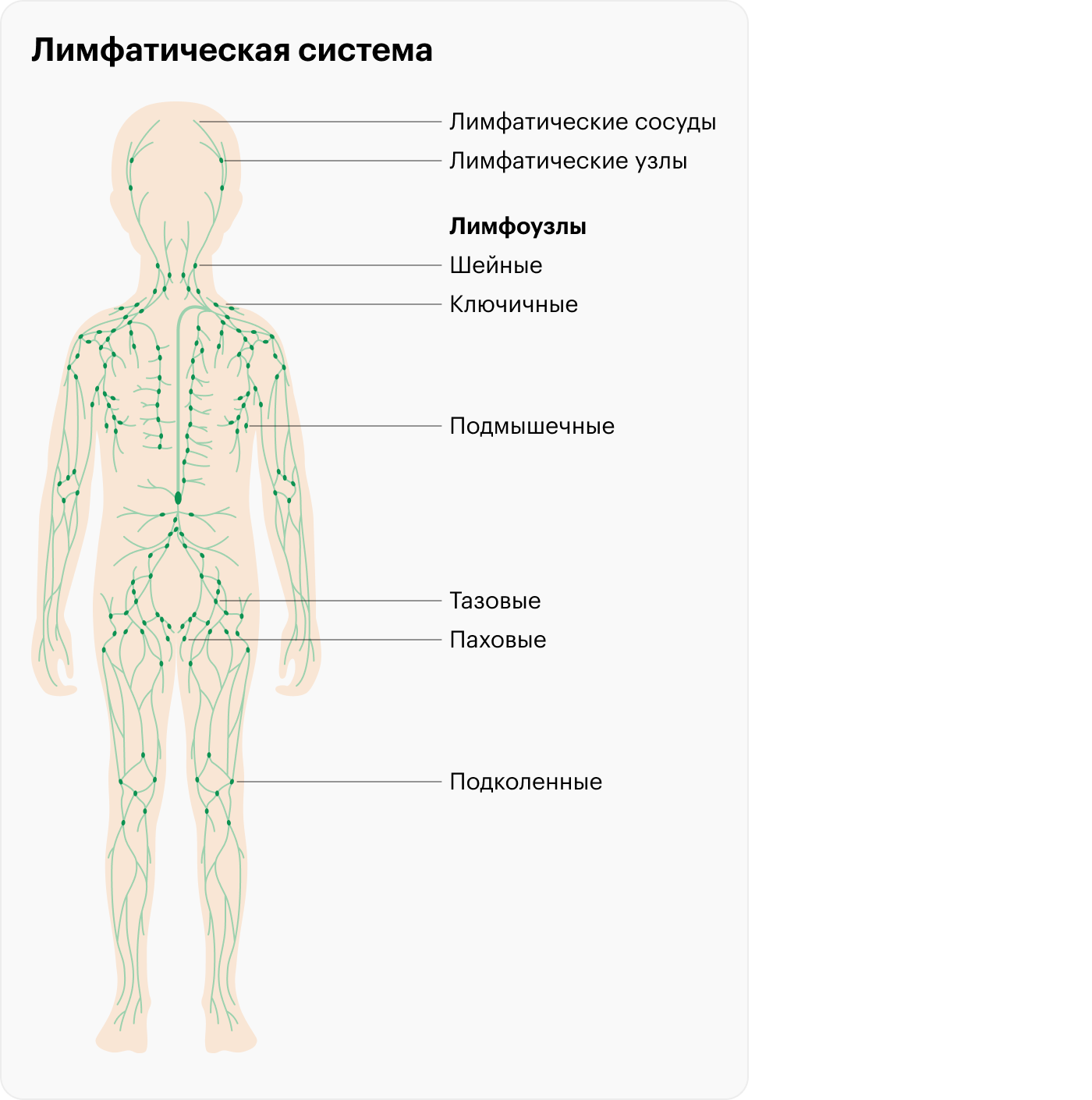
Что делать с этими лимфоузлами? Ничего, если лимфоузел не болит и не изменился визуально — например, не покраснел, не превышает 2 см. Однако есть «красные флаги» — признаки, когда врач может рекомендовать биопсию:
- Высокая температура дольше недели, ночная потливость, снижение веса больше чем на 10% от массы тела и другие системные симптомы.
- Во время медицинского осмотра лимфоузел неподвижен, но он не болит и других симптомов нет.
- Рентгенограмма грудной клетки показала патологию.
- Распространившийся по организму патологический процесс, причина которого непонятна.
- Аномальный общий анализ крови.
- Лимфоузлы увеличены, но нет насморка, кашля и других симптомов гриппа или ОРВИ.
- Диаметр лимфатических узлов 2 см и более, и их размер не меняется на фоне двухнедельного курса антибиотиков.
- Стойкое повышение СОЭ/СРБ или повышение СОЭ/СРБ, несмотря на антибактериальную терапию. Этот показатель определяется анализом крови и служит индикатором воспалительного процесса в организме.
- Увеличены надключичные или подколенные лимфоузлы.
- Появляются симптомы, которых раньше никогда не было.
Эти «красные флаги» могут указывать на самые разные заболевания, иногда — опасные для жизни. Чтобы понять, с чем именно мы имеем дело, врач может рекомендовать биопсию. У пациента берут небольшой кусочек ткани для гистологического исследования, чтобы узнать, какие клетки присутствуют в забранном материале.
Если ребенку нужно провести биопсию лимфоузла, его удаляют целиком. Во время пункции врач может попасть в участок, где нет изменений, и пропустить патологию. Поэтому лучше исследовать узел целиком.
Нужно ли вакцинировать ребенка с ослабленным иммунитетом? Когда иммунодефициты — противопоказание к вакцинации?
Если ребенок часто болеет, скорее всего, у него ослаблен иммунитет. В этом случае нужно вместе с врачом искать причину снижения иммунитета, но вакцинировать ребенка однозначно надо. Вакцинация — эффективный и безопасный способ защититься от множества инфекционных заболеваний, которые даже самому здоровому человеку грозят серьезными осложнениями.
Абсолютных противопоказаний к вакцинации — когда человеку в принципе нельзя вакцинироваться — очень мало. К ним относят, например, индивидуальную непереносимость компонентов вакцины, которая сопровождается сильной аллергической реакцией или осложнениями.
Кроме того, нет смысла вакцинироваться людям, которые принимают иммуноглобулины, потому что эти препараты мешают организму вырабатывать иммунный ответ. Им можно прививаться через полгода после окончания лечения.
Пациентам с иммунодефицитами нельзя вакцинироваться живыми вакцинами. Например, им противопоказаны прививки от туберкулеза, ротавируса, ветрянки, кори, краснухи и паротита, а также оральная вакцина от полиомиелита в форме капель.
В живых вакцинах используются живые, пусть и ослабленные, возбудители. Их ослабляют до тех пор, пока они не потеряют способность вызывать заболевание, но при этом они сохраняют способность формировать защиту организма от инфекции. Если вакцинировать человека с иммунодефицитом живой вакциной, у него могут возникнуть серьезные осложнения.
А вот к вакцинации инактивированными вакцинами у детей и взрослых с иммунодефицитными состояниями противопоказаний нет. Инактивированные, или неживые, вакцины получают путем полного обезвреживания возбудителя инфекционного заболевания. При этом иммуногенные свойства этого возбудителя сохраняются: он все еще может научить иммунную систему противостоять инфекции.
Запомнить
- Первые полгода жизни ребенка защищает врожденный иммунитет и антитела матери. Количество и качество антител во многом зависит от иммунитета матери. Во время беременности женщина через плаценту передает будущему малышу антитела. Через 6 месяцев после рождения на смену материнским приходят собственные антитела ребенка. На иммунитет влияет множество факторов: от типа питания и родов до образа жизни родителей и ребенка.
- Волшебной таблетки, способной укрепить иммунитет, не существует. Поэтому, если малыш здоров, полноценно питается, хорошо спит, вовремя вакцинируется, никакие препараты ему давать не нужно. Исключение — витамин D и железо. Их рекомендуют детям для профилактики дефицитов. Точную дозировку скажет педиатр.
- Лекарства, способные стимулировать работу иммунитета, необходимы, если у ребенка есть иммунодефицит. У таких препаратов есть серьезные побочные эффекты, поэтому назначает их только врач.
- Иногда дети сталкиваются с заболеваниями иммунной системы и иммунодефицитными состояниями. Если вы заметили у ребенка признаки аллергии, он болеет чаще и тяжелее сверстников и есть другие тревожные симптомы, обратитесь к педиатру или иммунологу. Врач поможет составить оптимальный план действий.
- Вакцинировать ребенка с иммунодефицитом можно только неживыми вакцинами и при условии, что у малыша нет непереносимости вакцины и ее отдельных компонентов. Живые вакцины — например, от туберкулеза, ротавируса, ветряной оспы и паротита — могут вызвать опасные осложнения.
Новости о здоровье, интервью с врачами и инструкции для пациентов — в нашем телеграм-канале. Подписывайтесь, чтобы быть в курсе происходящего: @t_zdorov