«Скрининг значительно снижает смертность от рака груди»: маммолог Ольга Пучкова — о маммографии
Поговорили с Ольгой Пучковой — маммологом, рентгенологом.
Вы узнаете, зачем нужна маммография, с какого возраста и как регулярно ее делают, как не пропустить рак груди и почему врачи могут допускать диагностические ошибки.
- Почему не все врачи уверены в необходимости регулярной маммографии
- Почему в разных странах рекомендуют разный возраст и разную периодичность скрининга на рак груди
- Могут ли слишком частые маммографии нанести вред из-за рентгеновского излучения
- Почему маммография может дать ошибочный результат
- Насколько результат диагностики зависит от врача
- В каких случаях нужно получить второе мнение по результатам маммографии
- Каким должен быть скрининг, чтобы снизить риск того, что рак будет пропущен
- Когда показано УЗИ молочных желез
Почему не все врачи уверены в необходимости регулярной маммографии?
Действительно, мировое сообщество еще до конца не определилось, нужно делать скрининг или нет. При этом есть рекомендации Всемирной организации здравоохранения, согласно которым скрининговые обследования нужны.
Тем не менее существует группа врачей, в основном это онкологи, которые выступают против скрининга. Их мнение основано на том, что многие выявленные опухоли не требуют никакого лечения, то есть не повлияют на продолжительность и качество жизни пациентки.
Однако здесь важно сказать, что в настоящее время невозможно отличить условно безопасные злокачественные опухоли от смертельных. Мы не знаем, какой рак можно не лечить и оставить под наблюдением, а какой нет. Поэтому сегодня все обнаруженные злокачественные опухоли всегда лечат по международным протоколам и стандартам.
Почему в разных странах рекомендуют разный возраст и разную периодичность скрининга на рак груди?
Здесь правильнее ориентироваться на большие исследования стран, которые давно проводят скрининговые исследования. Так, уже больше 40 лет они организованы в Швеции, Голландии и Финляндии. Также больше 14 лет скрининг на уровне государства проводят в Германии.
Например, в Швеции с момента внедрения скрининга, который включает маммографию с 40 лет, смертность от рака груди упала на 60% в группе женщин, проходящих диагностику, — это очень много. Нужно отметить, что на эти цифры также влияют новые разработки в области лекарственного лечения, но в группе женщин, делающих маммографию, и в группе женщин, которые ее не делают, смертность разная.
В Голландии скрининг начинается с 50 лет с интервалом в два года, смертность на сегодняшний момент упала примерно на 50%. Сейчас в стране продолжаются исследования эффективности скрининга у женщин с 40 лет, в том числе изучаются разные методы, например магнитно-резонансная томография. Это связано с тем, что у женщин разного возраста разное строение молочной железы.
Всемирная организация здравоохранения рекомендует регулярно обследоваться с 50 лет — раз в два года.
По российским клиническим рекомендациям маммографию выполняют раз в два года с 40 лет. Но я бы рекомендовала женщинам до 50 лет делать исследование раз в год, ориентируясь на данные исследований в Швеции, а с 50 лет интервал уже можно увеличить. Это связано в том числе с тем, что в молодом возрасте мы видим более агрессивные формы рака — они быстрее растут.
Общие рекомендации по возрасту и частоте маммографии в разных странах
| Россия | С 40 до 75 лет раз в два года |
| США | С 40 до 54 лет раз в год, потом раз в два года |
| Великобритания | С 50 до 70 лет раз в три года |
| Швеция | С 40 до 74 лет каждые полтора-два года |
| Нидерланды | С 50 до 75 лет раз в два года |
| Финляндия | С 50 до 69 лет раз в два года |
| Германия | С 50 до 69 лет раз в два года |
Могут ли слишком частые маммографии нанести вред из-за рентгеновского излучения?
Маммография — безопасный метод с низкой лучевой нагрузкой. Годовая лучевая нагрузка для скрининговых исследований — 1 м3в, лучевая нагрузка одной маммографии на современном оборудовании — 0,4 м3в. Чтобы получить допустимую годовую лучевую нагрузку, нужно сделать около 50 полноценных маммографий.
В каждом медицинском исследовании есть положительные стороны и побочные эффекты. Если мы назначаем диагностику, то ожидаемый от нее положительный эффект должен превосходить возможные отрицательные.
В случае маммографии основные отрицательные эффекты — это не лучевая нагрузка, которая крайне низка, а погрешности в результатах. То есть ложноотрицательные результаты — когда рак есть, но мы его не видим, и ложноположительные результаты — когда рака нет, но мы его подозреваем, женщине приходится проходить дополнительные обследования.
Почему маммография может дать ошибочный результат?
Ложноположительные или ложноотрицательные результаты маммографии — проблема, существующая во всех странах. Есть даже определенный уровень числа ошибок: если их больше некоторого предела, считается, что врача нужно отправить на обучение.
И все же маммография — это метод, при использовании которого ложноположительных и ложноотрицательных результатов меньше всего. Именно поэтому она и выбрана как скрининговое исследование.
При этом такие ситуации случаются по разным причинам, в частности:
- строение молочной железы у каждой женщины индивидуально;
- существует много молекулярно-биологических подтипов рака молочной железы, они по-разному выглядят во время разных диагностических исследований.
Например, есть опухоли, которые до определенного момента не видны на маммографии. Но большая часть новообразований молочной железы прекрасно поддается ранней диагностике — мы их видим, находим и ставим диагноз вовремя.
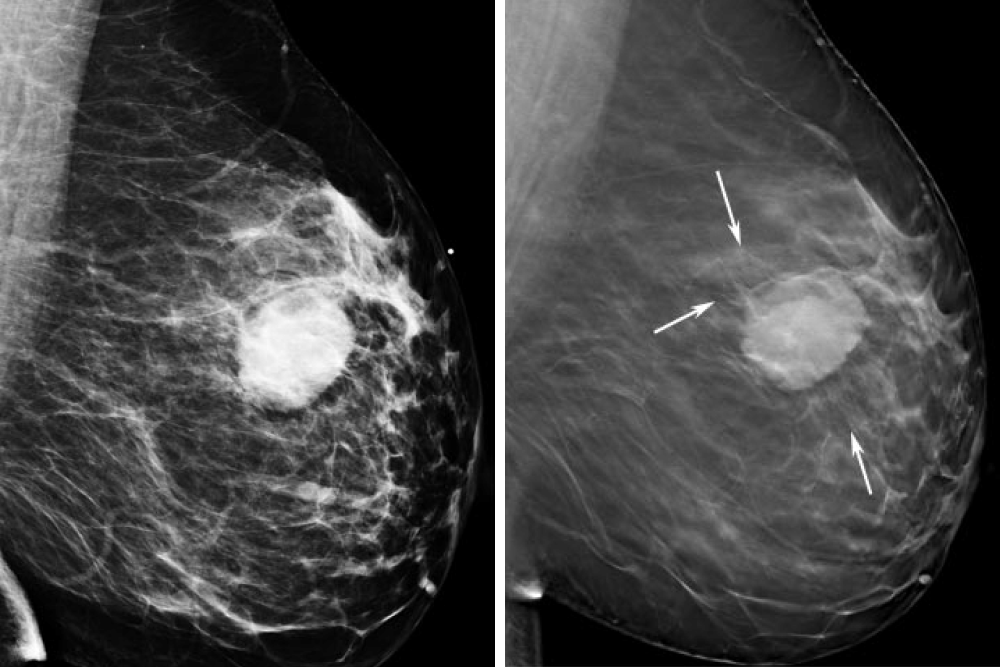
Насколько результат диагностики зависит от врача?
На качество оценки результата влияет много факторов. Это и качество оборудования для маммографии, и строение молочной железы. Например, всех женщин можно разделить на две группы:
- Женщины с высокой плотностью груди, у которых много железисто-фиброзной ткани. Их примерно 40%.
- Женщины, у которых железистая ткань частично замещается жировой. Их около 60%.
Чувствительность маммографии для этих двух групп будет разной — она максимально высокая у женщин с жировой инволюцией грудных желез. А у женщин с плотным фоном чувствительность метода будет стремиться лишь к 50%.
По этой причине в 2022 году были обновлены европейские рекомендации по диагностике заболеваний молочной железы. Группе женщин с высокой плотностью тканей было рекомендовано дополнительно к маммографии делать МРТ молочных желез. При этом маммографию у них тоже нельзя убирать — есть изменения, которые видны только с помощью этого метода.
Зависит ли результат от врача? Да, безусловно, и от него тоже. В Швеции, Голландии, Финляндии, Германии врачи обучаются каждые полгода, проходят тестирования, подтверждают, что их навыков достаточно для участия в программе скрининга. Также почти каждый день тестируется оборудование, используемое для исследований. Это все организовано на уровне государственных программ.
Маммография — сложная диагностическая процедура, поэтому уровень врача должен быть максимально высоким.
В каких случаях нужно получить второе мнение по результатам маммографии?
В Европе второе мнение организовано автоматически — результаты всегда смотрят два врача, причем второй не знает, чтобы было в заключении первого. Если есть расхождение в мнениях, подключается третий эксперт, именно он принимает окончательное решение.
Даже при таком подходе ложноотрицательные и ложноположительные результаты все равно встречаются. Это еще раз подтверждает сложность маммографии как скринингового метода.
То есть результат маммографии всегда стоит показать второму врачу, а если есть расхождения, то еще и третьему. В России пока нет единой централизованной системы второго мнения, но во многих центрах есть возможность дистанционной консультации по результатам исследования.
Каким должен быть скрининг, чтобы снизить риск того, что рак будет пропущен?
Оборудование. Маммография должна быть выполнена на современном цифровом томографе с хорошей разрешающей способностью.
Клиника. В ней должно быть маммологическое отделение, где врачи специализируются на диагностике заболеваний молочной железы. То есть специалисты не только смотрят маммографию, но и выполняют все диагностические исследования вплоть до биопсии, если она необходима. Еще лучше, если также есть отделение, которое занимается лечением. Такое бывает и в федеральных центрах, и в системе московского департамента здравоохранения, и в частных клиниках.
Рентгенолог должен постоянно работать с молочной железой, заниматься только диагностикой ее заболеваний. Хорошим врачом считается тот, кто смотрит от 5000 маммографий в год. Таких специалистов можно найти только в специализированных отделениях.
Правильный диагностический алгоритм. Скрининг на рак груди у женщин не из групп риска начинается с 40 лет и всегда с маммографии. Дальше врач может назначить МРТ, если плотность тканей железы слишком высокая. Сейчас есть короткие скрининговые протоколы, когда женщина находится в аппарате всего десять минут. Это позволяет ответить на вопрос, есть ли зоны, требующие дополнительной диагностики.
Если во время скрининга врач увидел подозрительные участки, он назначает биопсию под контролем УЗИ или рентгена — в зависимости от того, какой метод даст лучшую видимость. Бывают ситуации, когда ничего не видно ни под рентгеном, ни под ультразвуком, тогда биопсию выполняют под магнитно-резонансной томографией.
Лечение рака начинают только после получения результатов биопсии. К сожалению, все еще вижу ситуации, когда женщины сразу идут на операцию. Так делать нельзя. При некоторых видах рака, даже если опухоль очень маленькая, лучше сначала пройти курс лекарственной терапии. Определить тип опухоли можно только после биопсии, посмотрев строение клеток во время гистологического исследования.
Биопсию делают всегда, если обнаружено какое-либо образование. Это позволяет либо подтвердить онкологический диагноз и назначить эффективное лечение, либо опровергнуть его и спокойно отпустить женщину до следующего скрининга.
Ранний скрининг у женщин с генетическим риском. Если у близких родственниц женщины был выявлен рак молочной железы, ей стоит пройти консультацию онкогенетика. Важно предоставить ему информацию о диагнозах, лучше даже гистологическое исследование опухоли. Врач сможет оценить вероятность наследственных мутаций, скажет, нужно ли сдавать генетические анализы и какие, спланировать скрининг.
Есть группы риска, у которых скрининговое исследование на рак груди по некоторым рекомендациям начинают не с 40, а с 25 лет. Например, это женщины с выявленными мутациями BRCA1 и BRCA2 или женщины, прошедшие лучевое лечение с облучением грудной клетки в молодом возрасте. Им с 25 лет делают МРТ молочных желез с контрастом, а с 35 лет — маммографию плюс МРТ.
Также на приеме маммолог может использовать модель Гейла для оценки риска рака груди. Если по ней риск заболеть в течение жизни выше 20%, то женщине также показан скрининг с 25 лет.
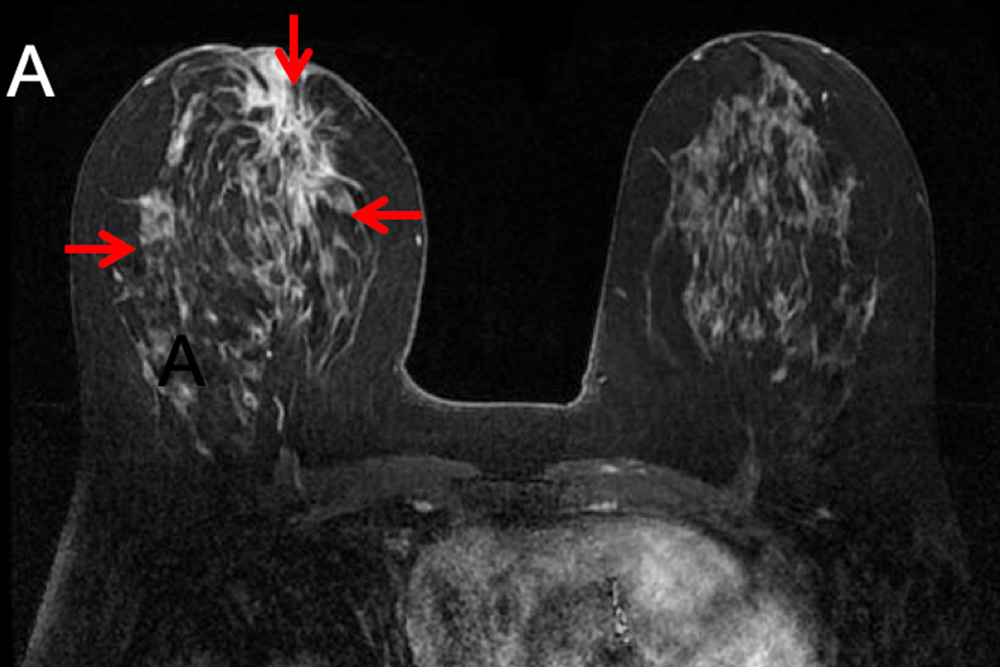
Когда показано УЗИ молочных желез?
УЗИ молочных желез — это метод исследования, с которого начинают диагностику у женщин до 40 лет и кормящих женщин, обращающихся с какими-либо жалобами. Дальше им по необходимости назначают дополнительные исследования.
Также УЗИ молочных желез делают всем женщинам, у которых нашли изменения на маммографии, в том числе — чтобы понять, можно ли сделать биопсию под контролем ультразвука. Еще это наиболее точный способ оценки изменений в лимфатических узлах.
Запомнить
- Маммография рекомендована как скрининговое обследование здоровых женщин на бессимптомный рак груди.
- С учетом последних данных оптимально делать маммографию раз в год с 40 до 50 лет и раз в два года после 50 лет.
- Лучевая нагрузка одной маммографии на современном аппарате в 50 раз ниже ежегодной лучевой нагрузки, допустимой для скрининговых исследований.
- Маммография может дать ошибочный результат из-за ряда факторов, но в целом этот диагностический метод обладает наибольшей точностью в качестве скрининга.
- Маммография — сложная диагностическая процедура, поэтому уровень врача должен быть максимально высоким.
- Результат маммографии всегда стоит показать второму врачу, а если есть расхождения, то еще и третьему.
- Маммографию нужно делать на современном томографе, лучше в клинике, где есть специализированное отделение диагностики заболеваний молочных желез.
Новости о здоровье, интервью с врачами и инструкции для пациентов — в нашем телеграм-канале. Подписывайтесь, чтобы быть в курсе происходящего: @t_zdorov.