Как санкции скажутся на медицине: 7 вопросов эксперту по здравоохранению Гузель Улумбековой
На вопросы ответила Гузель Улумбекова — доктор медицинских наук, ректор Высшей школы организации и управления здравоохранением — ВШОУЗ.
Вы узнаете, что и как можно исправить в российской системе здравоохранения, будет ли дефицит лекарств из-за санкций и как увеличится нагрузка на отрасль в современных реалиях.
Что вы узнаете
- Какие слабые места есть в российском здравоохранении
- Какова роль системы здравоохранения в обществе и что не так с системой ОМС
- Есть ли место рыночным подходам в государственном здравоохранении
- Как понять, что система здравоохранения эффективна
- Как различается уровень здравоохранения в разных регионах России
- Что будет с системой здравоохранения из-за санкций
- Как исправить ситуацию в здравоохранении
Какие слабые места есть в российском здравоохранении?
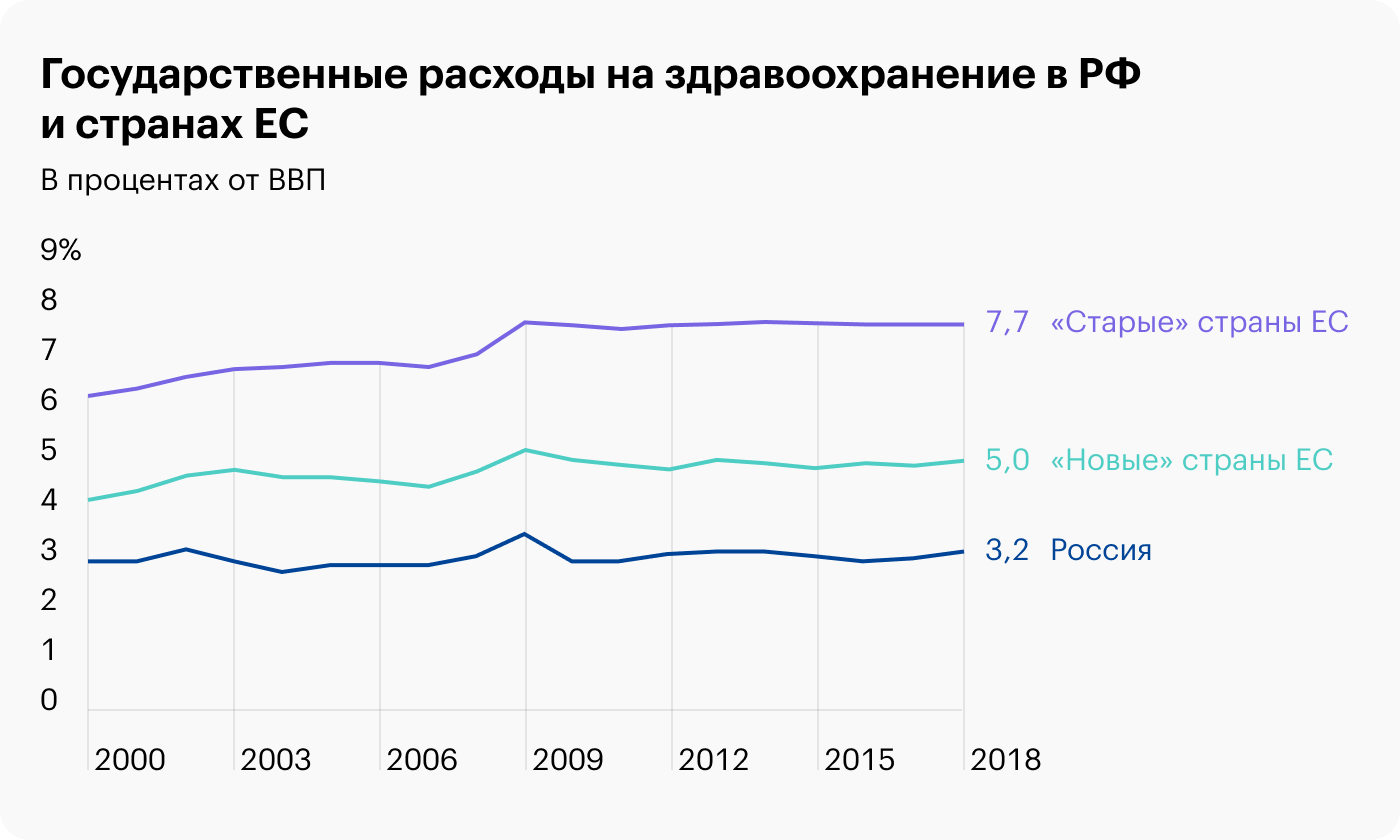
Главное слабое место в российской системе здравоохранения, из которого вытекают все остальные проблемы, — длительное недофинансирование из государственных источников.
Долгие годы на систему здравоохранения в России государство тратило максимум 3,1% ВВП, а «новые» страны Евросоюза, которые близки к РФ по уровню ВВП на душу населения, расходовали около 5% ВВП. «Старые» страны Евросоюза тратят на бесплатную медицину еще больше — 7—8%, некоторые страны — до 10% ВВП.
Арифметика в здравоохранении простая: сколько денег дает государство, столько бесплатной медицинской помощи можно получить.
В результате длительного недофинансирования российского здравоохранения сформировались серьезные проблемы: недостаточное обеспечение населения бесплатными лекарствами, дефицит медицинских кадров, особенно выраженный в первичном звене здравоохранения, низкие тарифы на оплату медицинской помощи.
В сопоставимых деньгах Россия тратит на лекарства по рецепту врача в 2,8 раза меньше, чем «новые» страны Евросоюза, и в шесть раз меньше, чем «старые» страны Евросоюза в расчете на душу населения.
Еще одна проблема тоже связана с недостатком финансирования — тарифы ОМС не всегда позволяют оказать бесплатную медицинскую помощь в соответствии с современными клиническими рекомендациями.
Нехватка финансов приводит к низкой оплате труда медицинских работников, и, как следствие, их дефициту. Также есть существенные различия в уровне оплаты труда врачей и медсестер между регионами РФ, что приводит к их оттоку из регионов с невысокими зарплатами туда, где платят больше, например в Москву и Санкт-Петербург.
Особенно тяжелая ситуация сложилась в РФ в сельской местности, в малых и средних городах. А также в первичном звене здравоохранения, где врачей в 1,5 раза меньше необходимого — на 36 000 человек; средних медицинских работников — в 1,8 раза меньше, то есть на 66 000 человек, в том числе фельдшеров — в 1,9 раза меньше, или на 20 000 человек.
Кроме недостаточного финансирования, я бы добавила еще одну проблему — неэффективное управление.
Во-первых, в России система здравоохранения децентрализована.
Это означает, что несмотря на наличие рамочных законов и единых требований — например, единые клинические рекомендации и порядки оказания медицинской помощи, — у региональной власти все равно остается много свободы в принятии управленческих решений. В ряде случаев они неверные. Например, так было в Москве в 2014—2015 годах во время значительного сокращения коечного фонда больниц.
Во-вторых, в системе здравоохранения есть излишние звенья. Например, система ОМС, которая по большому счету — один из кошельков здравоохранения, на содержание которого затрачиваются немалые ресурсы.
В-третьих, мы не регулируем цены на все медицинские изделия для государственных нужд. Сегодня ограничение цен касается только медизделий, имплантируемых в организм человека.
Во время пандемии CОVID-19 системы здравоохранения всех стран перенесли стресс, но для нашей системы он был особенно тяжелым из-за проблем, перечисленных выше.
На всех медицинских работников, которым долгие годы недоплачивали, легла огромная нагрузка по борьбе с коронавирусной инфекцией. Например, в 2019 году, по данным профсоюзов медицинских работников, базовый оклад врачей в регионах без учета Москвы и Санкт-Петербурга составлял от 12 000 до 35 000 ₽, а медицинских сестер — от 10 000 до 20 000 ₽. И надо отметить, наши медики свой долг с честью выполнили.
Да, для медиков были «ковидные» выплаты, которые несколько облегчили их финансовое положение, но сейчас в большинстве регионов они прекращаются, так как эпидемия пошла на спад. А стресс, усталость и выгорание после двух лет пандемии сохраняются среди 80% медработников. Также усугубилась проблема с их дефицитом.
Какова роль системы здравоохранения в обществе и что не так с системой ОМС?
Систему здравоохранения надо рассматривать с двух точек зрения.
С одной стороны — это безопасность страны и спокойствие граждан. Люди должны знать, что в момент, когда на карту будет поставлено главное — их здоровье и жизнь, — государство обеспечит их медицинской помощью. Это гарантия социального спокойствия в стране.
С другой стороны, здравоохранение, сохраняя жизни и здоровье граждан, не только тратит общественные деньги, но и вносит огромный вклад в ВВП страны. По нашим расчетам, на каждый дополнительно вложенный в медицину рубль государство получает дополнительный доход в 5—7 ₽. Именно поэтому во всех странах государство покрывает основные расходы на бесплатную медицинскую помощь.
Как я уже сказала, система ОМС — по сути, это один из кошельков здравоохранения, из которого оплачивается большая часть бесплатной медицинской помощи.
Во-первых, на содержание этого кошелька, вместе со всеми государственными фондами и частными страховыми медицинскими организациями, уходит много денег.
Во-вторых, в системе ОМС заложен совершенно ложный, на мой взгляд, принцип: медицинские организации должны получать деньги исходя из того, сколько заболевших к ним пришло.
Пришли пациенты, значит, больница будет существовать, не пришли — ресурсов на существование у нее не останется. Другими словами, чем больше больных людей, тем лучше. А если больных людей мало, да и тарифы по оплате помощи невысокие, что же учреждению делать? Прикажете закрываться?
Такой подход в первую очередь ударил по сельским и районным больницам в регионах, где проживает мало людей. Правильно так: если по нормативам Минздрава в районе или селе должна стоять больница, значит, она там должна быть.
Государство обязано обеспечить ее базовые издержки: содержание здания, оплату труда персонала, расходы на лекарства, чтобы люди, живущие рядом, могли получить нужную помощь. Из-за недофинансирования здравоохранения и неверных принципов оплаты медицинских учреждений мы практически загубили здравоохранение в малых городах и сельской местности.
Точно таким же образом мы потеряли инфекционную службу — инфекций нет, люди не обращаются. Из-за таких рассуждений сократили коечный фонд инфекционных больниц и врачей-инфекционистов. В итоге пришли к пандемии обезоруженными.
Так, с 1990 по 2018 обеспеченность инфекционными койками — якобы неэффективными и невостребованными в рыночной экономике — сократилась в 2,6 раза, обеспеченность врачами-инфекционистами с 2010 по 2018 — на 18%.
Есть ли место рыночным подходам в государственном здравоохранении?
Надо понимать, что современная система здравоохранения — очень дорогостоящая. Во-первых, врача надо учить не менее 7—8 лет, во-вторых, инновационные лекарства и высокотехнологичное оборудование стоят очень недешево.
А раз так, то любые дополнительные мощности в здравоохранении, которые необходимы для рыночной конкуренции, — это непозволительная роскошь для государства. Никто же не будет строить две больницы, если достаточно одной для того, чтобы обеспечить граждан медицинской помощью, неважно при этом, какой она формы собственности — государственная или частная.
В связи с этим конкуренция возможна только тогда, когда речь идет о медицинской помощи, оплачиваемой из личных денег граждан, по ДМС в частных медицинских организациях. А когда речь идет о бесплатной медицинской помощи, то в стране должно быть ровно столько мощностей системы здравоохранения — кадров, стационарных коек, медицинского оборудования, — чтобы обеспечивать нужный объем медицинской помощи. Это называется бережливым расходованием денег налогоплательщиков.
Как понять, что система здравоохранения эффективна?
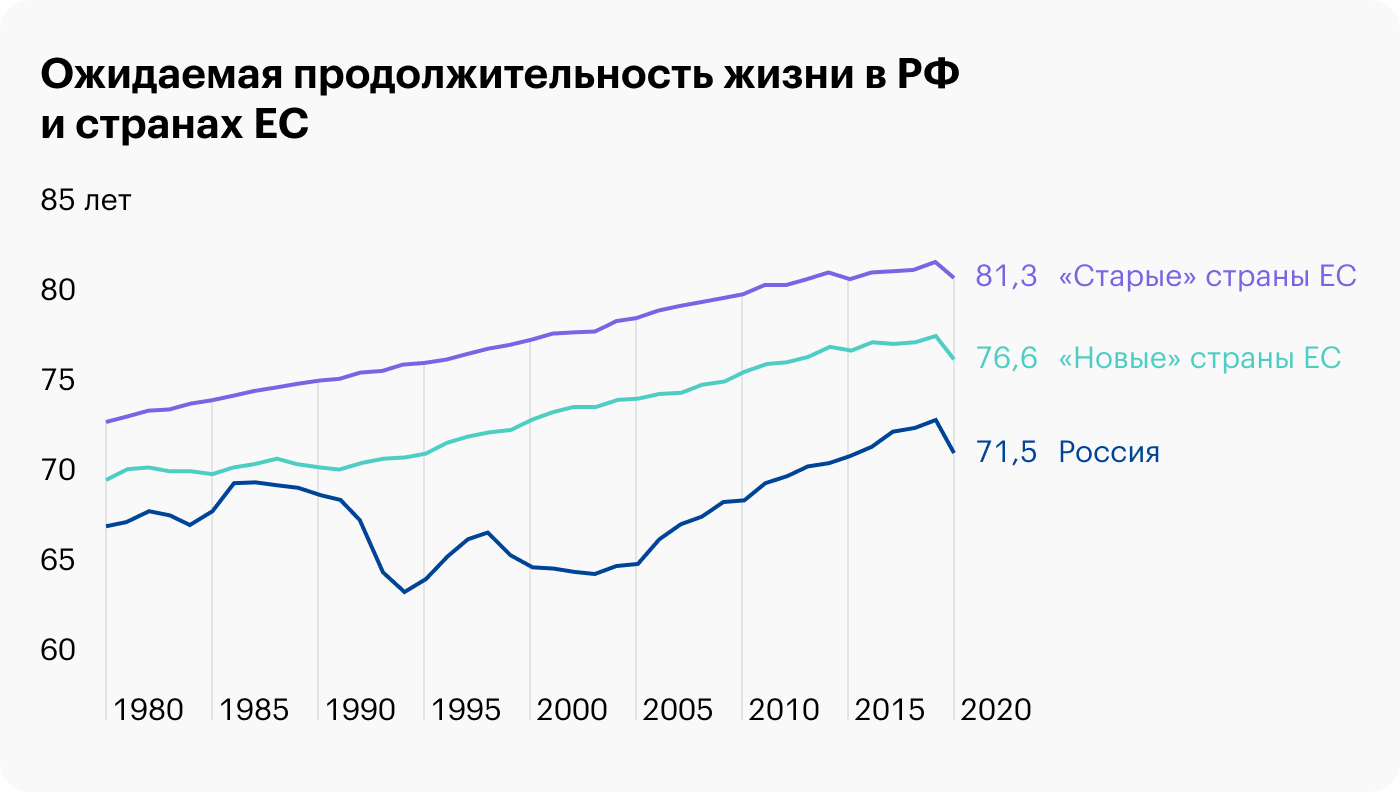
Один из международно принятых критериев оценки результативности системы здравоохранения — показатель ожидаемой продолжительности жизни. Ожидаемая продолжительность жизни в России и до пандемии была ниже на пять лет, чем в «новых» странах ЕС, и на десять лет ниже, чем в «старых» странах ЕС.
Конечно, этот показатель зависит не только от системы здравоохранения: на него влияют и образ жизни, и уровень доходов населения. Например, когда с доступностью бесплатной медициной помощи есть проблемы, то если у человека есть деньги, он может обратиться в частную клинику, а если денег нет, то он отказывается от помощи.
Роль здравоохранения в снижении смертности и увеличении продолжительности жизни можно оценить примерно в 30%. Это серьезный вклад.
Когда говорят об эффективности системы здравоохранения, то подразумевают получение лучшего результата за те же или меньшие деньги. Для нашей страны этот аргумент не совсем подходит, потому что денег в системе настолько мало, что об этом не приходится рассуждать. Даже если поменять систему управления, дополнительных денег будет недостаточно, чтобы решить проблемы отрасли и обеспечить доступность бесплатной помощи.
Как различается уровень здравоохранения в разных регионах России?
Москва по уровню жизни приближается к крупным городам Европы, здесь сконцентрирована большая часть доходов страны.
Валовой региональный продукт Москвы примерно в 2,1 раза выше, чем в РФ в среднем. Конечно, здесь на здравоохранение тратят больше — примерно в 1,5—2 раза в пересчете на душу населения, развита частная медицина, которую люди могут себе позволить.
Еще обеспеченными можно назвать Санкт-Петербург, Ямальский и Ханты-Мансийский автономные округа.
Что будет с системой здравоохранения из-за санкций?
Вырастут цены на лекарства и медицинские изделия импортного и частично российского производства из-за изменения курса доллара и логистических проблем.
На российские препараты и медизделия цены возрастут, так как многие из них производятся из импортного сырья.
А раз вырастут цены, то здравоохранению потребуется еще больше ресурсов, чтобы оказывать тот же объем медицинской помощи. Например, на лекарства государство в 2020 году без учета расходов на лечение пациентов с новой коронавирусной инфекцией тратило около 500 млрд рублей. Если цены возрастут на 20%, то дополнительно потребуется около 100 млрд рублей. Аналогичная ситуация с медицинскими изделиями. Вопрос увеличения государственного финансирования стоит остро.
Дефицита лекарств из перечня жизненно важных препаратов, или ЖНВЛП, я думаю, не будет. Этот перечень важен: с одной стороны, в него включены препараты, которые нужны людям, с другой стороны — цены на них регулирует государство, они вырастут не резко.
Зарубежные компании не отказываются от поставок на российский рынок. Пока только Eli Lilly прекратила поставки некоторых лекарств, но и то оставила самые важные. То есть импортные препараты не исчезнут, только станут дороже, особенно не из списка ЖНВЛП, на которые цены не регулируются.
Сейчас государству надо сконцентрироваться на обеспечении доступности препаратов из перечня ЖНВЛП. Примерно 50% препаратов из этого списка производят в России, 50% импортируют. Государство сегодня уже установило жесткий контроль за тем, чтобы не возникали дефектура или дефицит лекарств. Оно также рассматривает вопрос о субсидиях производителям, что частично позволит сдержать рост цен.
Думаю, в ближайшее время будет преодолена проблема с дефектурой отдельных лекарств, связанная с ажиотажным спросом, когда люди закупали их на год вперед. Производители обещали ликвидировать эту проблему, перестроив производственные планы.
С расходными материалами проблемы более серьезные. Только 26% из их номенклатуры производят на территории РФ, вдобавок зачастую из импортных комплектующих. Здесь также пока никто не отказался поставлять медицинские изделия из-за рубежа, но цены на них будут расти, соответственно, государству придется или субсидировать российских производителей, или еще увеличивать расходы на здравоохранение, чтобы больницы могли закупить все необходимое.
Как исправить ситуацию в здравоохранении?
Проблемы, которые были в России до пандемии, — дефицит кадров, низкая оплата труда, недостаток финансирования, неэффективная система управления, — усугубились после нее. Сейчас они дополнились новыми рисками, в частности, ростом стоимости лекарств и расходных материалов.
Еще одна дополнительная проблема — людей, нуждающихся в бесплатной медицинской помощи, стало больше. К тем пациентам, которые нуждались в медицинской помощи в 2019 году, прибавились люди с отдаленными последствиями коронавирусной инфекции и те, которым помощь отложили в предыдущие годы.
Например, у тех, кто перенес коронавирусную болезнь, чаще возникает сахарный диабет, инфаркты и инсульты. Это означает, что нагрузка на систему здравоохранения увеличится, соответственно, нужно больше медицинских кадров, больше лекарств, больше расходных материалов.
В такой ситуации надо просчитать, насколько потребуется увеличить государственное финансирование здравоохранения.
По предварительным расчетам, чтобы обеспечить отрасль кадрами, поднять оплату труда, закупить лекарства, потребуется увеличить расходы на 500—600 млрд рублей.
Также нужно изменить систему управления здравоохранением: сделать ее централизованной под руководством Минздрава России, справедливо распределять ресурсы и жестко нормировать все расходы. Что это означает?
Во-первых, все региональные системы здравоохранения должны действовать по единым правилам и подчиняться федеральному Минздраву. Это не исключает поправок на региональные особенности, связанные, например, с труднодоступными территориями или, напротив, с густонаселенными территориями.
Во-вторых, деньги, выделенные на медицинскую помощь, должны быть справедливо распределены между всеми группами пациентов, например, больными сердечно-сосудистыми заболеваниями и онкологией, и видами медицинской помощи — первичной медико-санитарной, скорой, стационарной, высокотехнологичной.
Нельзя же отдать все ресурсы на высокотехнологичную помощь и тем самым «обескровить» первичное звено или отнять деньги у кардиологических больных и отдать их на онкологию.
Организаторы здравоохранения должны справедливо распределить ограниченные и дорогостоящие ресурсы между всеми направлениями. Научным языком это называется «рационирование». От этого зависят справедливость и доступность медицинской помощи для всех граждан.
В-третьих, необходимо жесткое нормирование и регулирование цен. Как мы обсуждали выше, на половину лекарств цены регулируются. Надо посмотреть, есть ли необходимость регулировать цены на другие лекарства, закупаемые для государственных нужд.
Цены на все медицинские изделия также должны жестко регулироваться и быть прозрачными.
Базовые оклады медицинских работников тоже должны быть едиными по стране, чтобы не было перетока кадров из одного региона в другой.
Наверное, потребуется заморозить строительство ряда объектов здравоохранения. А те стройки, которые продолжатся, должны быть под жестким надзором государственных контрольных органов, чтобы народные деньги расходовались жестко по установленным нормативам.
Все предложенное не исключает существование частной медицины — частные клиники могут продолжать оказывать услуги тем, кто может себе их позволить, и участвовать в программе госгарантий в тех случаях, когда государственная инфраструктура не может обеспечить населению необходимые объемы помощи.
В завершение хочу отметить, что главное в новой реальности — это немедленно восстановить первичное звено здравоохранения. Именно туда обращается большинство граждан за медицинской помощью — около 1 млрд посещений в год, и именно от эффективности его деятельности зависит здоровье наших людей.
Запомнить
- Главные проблемы российского здравоохранения — недостаток государственного финансирования и неэффективное управление.
- Система ОМС, работающая по принципу оплаты учреждения «за пролеченного больного», привела к разрушению медицины в малых городах и сельской местности.
- Результаты деятельности системы здравоохранения оценивают по ожидаемой продолжительности жизни. В России она на 5—10 лет меньше, чем в Европе.
- В большинстве регионов России почти одинаковые проблемы с доступностью медицинской помощи, за исключением Москвы, где сконцентрирована значительная часть доходов страны и больше тратится на медицину.
- Дефицита жизненно важных и необходимых лекарств и медицинских изделий не будет, но цены на них вырастут.
- Система здравоохранения нуждается в увеличении государственного финансирования — минимум 500 млрд рублей дополнительно ежегодно.
- Для повышения эффективности деятельности системы здравоохранения в новой реальности или в условиях ограниченных ресурсов потребуется централизованное управление, справедливое распределение ресурсов между различными группами пациентов, жесткое нормирование расходов и приоритетное восстановление первичного звена здравоохранения.