«Доноров не хватает всегда»: трансфузиолог о переливании крови и пересадке костного мозга
Поговорили с Павлом Трахтманом — трансфузиологом, доктором медицинских наук, профессором, заведующим отделением трансфузиологии Центра имени Рогачева.
Вы узнаете, как и когда переливают кровь, почему важно учитывать группы крови, какие у этой процедуры могут быть последствия, хватает ли в России доноров крови и костного мозга, когда нужна трансплантация костного мозга и стоит ли заранее сдать и хранить компоненты крови для себя.
- Кровь переливают в том виде, в каком забрали у донора?
- Когда нужно переливание компонентов крови?
- Почему можно переливать только кровь той же группы?
- То есть универсальных групп крови не существует?
- Есть ли последствия переливания крови для реципиента?
- Правда ли, что определить факт переливания крови можно даже через несколько лет?
- Почему для донорства крови так много противопоказаний?
- Хватает ли в России доноров крови?
- Скоро ли появится искусственная кровь, которая заменит донорскую?
- Когда нужна трансплантация костного мозга?
- Правда ли, что после трансплантации костного мозга такие же ограничения как после трансплантации органов?
- Хватает ли в России доноров костного мозга?
- Есть ли смысл сдать компоненты крови для себя — на случай, если потом пригодятся?
Сходите к врачу
Наши статьи написаны с любовью к доказательной медицине. Мы ссылаемся на авторитетные источники и ходим за комментариями к докторам с хорошей репутацией. Но помните: ответственность за ваше здоровье лежит на вас и на лечащем враче. Мы не выписываем рецептов, мы даем рекомендации. Полагаться на нашу точку зрения или нет — решать вам.
Кровь переливают в том виде, в каком забрали у донора?
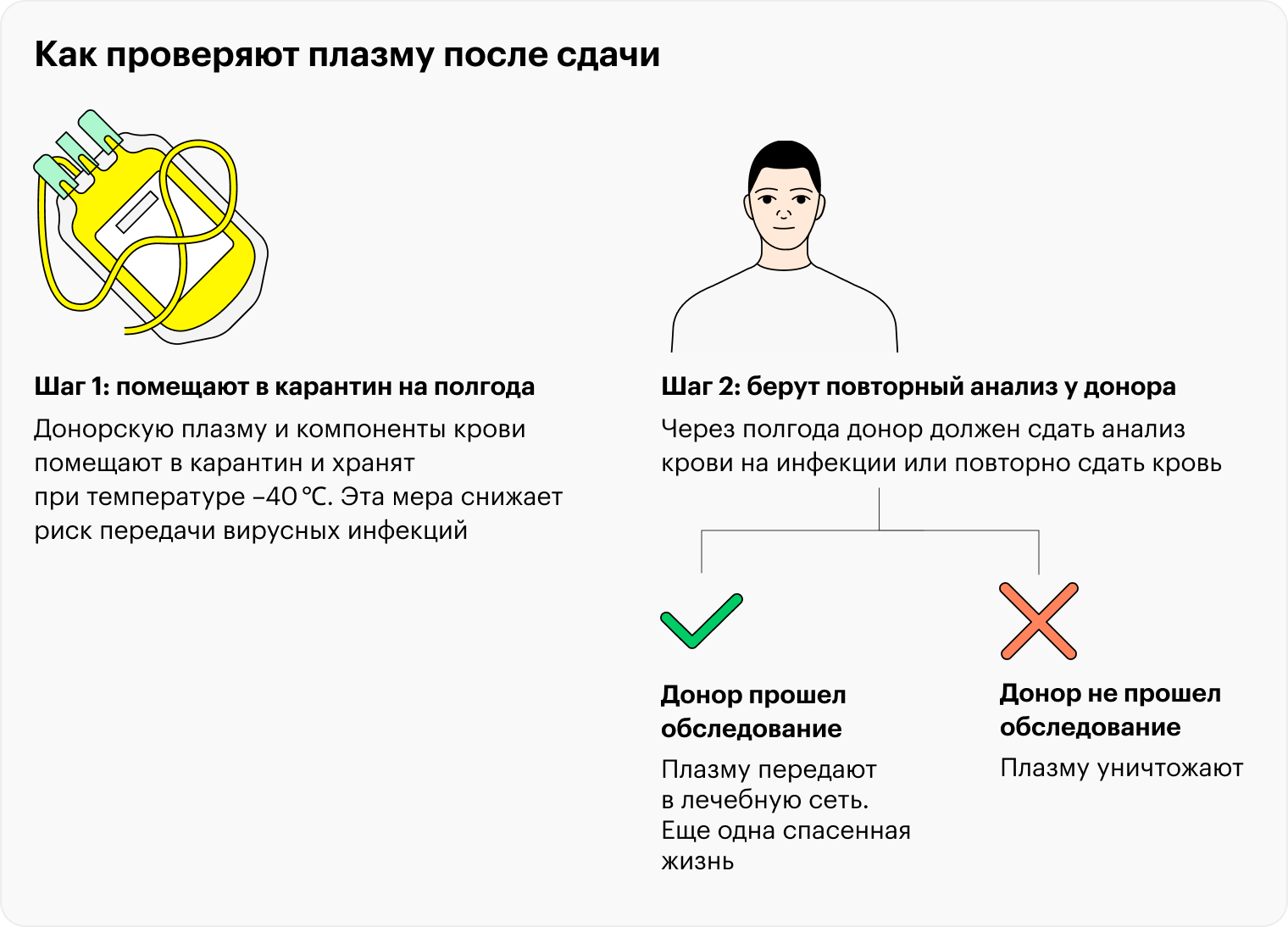
Кровь в том виде, в котором забрали у донора, иногда используют, но в нашей стране это запрещено. На практике применяют компоненты крови, причин для этого несколько.
Стандартизация. Два флакона с одним и тем же лекарством друг от друга мало чем отличаются. А вот два пакета донорской крови различны, потому что получены от двух разных людей. Переработка крови нужна, чтобы сделать их более или менее одинаковыми — тогда врач, проводя лечение, сможет предсказать его итог. Из-за этого донорская кровь до попадания к пациенту проходит множество этапов переработки. В том числе каждый компонент неоднократно тестируют, чтобы исключить передачу инфекций, а также проверяют на полноценность — отсутствие разрушенных клеток крови.
Выделение компонентов, нужных конкретному пациенту. Кровь человека — сложная субстанция. Если упрощенно, она состоит из двух основных элементов: жидкая часть, которую называют плазмой, и клеточная — форменные элементы.
Существуют технологии, позволяющие точно разделить субстанции донорской крови. Можно легко выделить эритроциты и тромбоциты . Кроме того, есть дополнительные ухищрения для выделения лейкоцитов или их фракций, если это нужно конкретному пациенту.
Разделение на компоненты нужно, потому что не каждому пациенту требуется заместить всю кровь. Так, у людей с выраженной анемией не хватает эритроцитов, но им не нужна плазма или тромбоциты. Если из одной порции донорской крови получить несколько разных компонентов, можно помочь нескольким людям, а не одному.
Цельную необработанную кровь допустимо использовать только при катастрофическом кровотечении — например, после автомобильной аварии или из-за осложнения операции. В этих случаях пациенту действительно требуется заместить все компоненты: и плазму, и эритроциты, и тромбоциты, потому что он все это потерял.
В последние 5—6 лет в западной медицине поняли, что в таких случаях нецелесообразно перерабатывать кровь — все равно придется переливать все компоненты сразу. Были проведены научные исследования, которые показали преимущества цельной крови для таких пациентов.
До нашей страны это нововведение пока не дошло. Сложность в том, что необработанная донорская кровь хранится максимум семь дней, а это усложняет логистику. Переработанные компоненты, напротив, могут храниться долгое время. Но я думаю, что и в России скоро разрешат применять цельную кровь по строгим показаниям для ограниченного количества пациентов.
Когда нужно переливание компонентов крови?
Острая массивная кровопотеря — во время травм, родов, операций. В этом случае нужно экстренное переливание крови. Однако это не самая частая ситуация.
Онкологические заболевания. Чаще всего переливание крови требуется пациентам, страдающим онкологическими заболеваниями и получающим агрессивное лечение. Большая часть современных препаратов, использующихся в онкологии, воздействует на все клетки организма, блокируя в первую очередь те, что быстро и часто делятся, — сюда относят и клетки костного мозга. Из-за этого любая химиотерапия влияет на кроветворение и на способность организма возобновлять клетки крови. Таким пациентам нужны эритроциты, тромбоциты и иногда другие клетки.
Плановые трансфузии — многие виды операций невыполнимы без кровопотери, поэтому такие пациенты нуждаются в замещении крови во время вмешательства. Например, операции на открытом сердце — их никак нельзя выполнить без сильного кровотечения, несмотря на улучшение хирургических технологий.
Некоторые хронические болезни. Например, заболевания печени — этот орган тоже участвует в процессе кроветворения, там производятся белки, в том числе участвующие в свертывании крови.
Примерно половину всех переливаний проводят пациентам, страдающим различными онкологическими заболеваниями, вторая половина делится на много кусочков: хирургические вмешательства, травмы, хронические заболевания, приводящие к анемии или другим нарушениям состава крови.
Почему можно переливать только кровь той же группы?
Группа крови — некий маркер, молекула, находящаяся на поверхности клеток крови. Если организм человека не знаком с этой молекулой, иммунная система будет такие клетки уничтожать как чужеродные.
Соответственно, при переливании иммунологически несовместимой крови ее клетки тут же будут разрушены. В лучшем случае пациент не получит от переливания никакого преимущества, его состояние не улучшится, в худшем — состояние драматически ухудшится. Разрушаемые клетки крови токсичны, и эти токсины организм не всегда способен вывести самостоятельно и быстро.
Сейчас известно 39 разных групп крови, клиническое значение есть у 10. То есть идеальное переливание — это переливание крови, совместимой по 10 различным группам крови. Однако идеал недостижим почти никогда: чем больше параметров должно совпадать, тем меньше потенциальных доноров найдется.
Исследователи выяснили: чтобы переливание крови с высокой долей вероятности было эффективным и безопасным, должны совпадать три различные группы:
- Система групп крови AB0 — она включает группы крови А, В, АВ и 0.
- Резус-фактор — тоже включает много подвидов, в частности положительный и отрицательный.
- К-антигенная (kell-группа) — в этой группе 25 антигенов, наибольшее значение имеет антиген К. Люди делятся на К-положительных и К-отрицательных в зависимости от того, есть ли он в эритроцитах.
Эти три группы наиболее иммуногенные, переливание крови, несовместимой по ним, чаще всего приводит к тяжелым осложнениям, поэтому их используют для подбора доноров во многих странах. В развитых странах, а также там, где из-за генетических особенностей популяции могут встречаться редкие особенности, исследуют и другие группы крови.
Кроме того, есть категории пациентов, для безопасности которых недостаточно определить только три группы крови. Чаще всего это люди с заболеваниями, требующими повторных частых переливаний: им нужно подбирать кровь с учетом достаточно редких групп, чтобы избежать реакции иммунной системы. В этом случае приходится искать донора так же тщательно, как ищут доноров костного мозга.
То есть универсальных доноров не существует?
Исторически считается, что человек с первой группой крови (0) — это некий «универсальный донор», а человек с четвертой группой крови (АВ) — «универсальный реципиент», то есть ему можно переливать любую группу крови.
Современная наука этого не признает: никаких универсальных доноров и реципиентов не существует. В экстремальной ситуации кровь человека с первой группой крови и отрицательным резус-фактором в небольших количествах может быть использована для любого реципиента, но риск очень большой. И в отечественной, и в зарубежной литературе подчеркивают, что такое переливание можно делать только в абсолютно безвыходных ситуациях, например, когда нет ничего другого, а человек умирает. Рутинно эту практику не используют.
Есть ли последствия переливания крови для реципиента?
Переливание крови не всегда безопасно. Врач, назначая его, должен быть уверен, что польза для пациента превышает риск.
После переливания крови могут возникать различные осложнения и реакции, иногда они требуют интенсивного лечения, иногда проходят сами. Препараты крови назначают строго по показаниям, также существуют специальные производственные методы, используемые, чтобы сделать кровь безопаснее. Врач должен выбрать для конкретного пациента правильный компонент крови — их более 70 — и предпочтительную методику обработки.
Самое известное последствие переливания крови — иммунизация, то есть иммунная система, сталкиваясь с чужеродным белком, учится его распознавать и бороться с ним в дальнейшем. Это может привести к осложнениям при вынашивании беременности: есть вероятность, что антитела, которые выработались в организме матери в ответ на переливание крови, будут атаковать клетки плода.
Большинство долгосрочных последствий связаны с переобучением иммунной системы. Возникает так называемый процесс иммуномодуляции, когда переливание крови нарушает нормальную работу иммунитета, провоцирует выработку неправильных клеточных клонов или неправильных белков. Например, могут синтезироваться антитела, которые в дальнейшем начнут взаимодействовать с собственными клетками крови.
Правда ли, что определить факт переливания крови можно даже через несколько лет?
Факт переливания крови можно выявить не во всех случаях, но это реально. Существуют клетки крови, которые циркулируют в кровотоке долго — иногда десятилетиями. Это особые клетки иммунной системы — лимфоциты памяти. Для их обнаружения используют сложные методики, но в целом, если захотеть, сделать это можно практически в любой больнице.
Стандартные клетки крови циркулируют в кровяном русле порядка четырех месяцев — то есть определить, что переливание было недавно, очень легко.
Почему для донорства крови так много противопоказаний?
Врач должен быть абсолютно уверен, что кровь, которую переливают пациенту, безопасна, а также что донор, который сдает кровь, не пострадает. Кроме того, важно привлечь как можно больше доноров, чтобы помочь как можно большему числу пациентов. В рамках этих трех задач трансфузиолог и должен действовать.
Врач, который обследует доноров, должен принять решение за ограниченный промежуток времени. Чем он меньше, тем больше доноров он сможет осмотреть; это важно в том числе и потому, что у донора тоже нет 5—6 часов, которых требует полноценное обследование.
Для экономии времени разработали опросники. С их помощью можно с высокой вероятностью исключить людей, для которых сдача крови может быть опасна. Конечно, это статистическая вероятность — бывает, что для конкретного донора в конкретном случае процедура безопасна, но времени и ресурсов проверить это нет. Любое сомнение, которое возникает у трансфузиолога, трактуется не в пользу потенциального донора.
Также есть ряд перенесенных заболеваний, которые могут теоретически навредить реципиенту. Если у врача возникает такое подозрение, он не разрешит этому донору сдавать кровь.
Таким образом формируется перечень медицинских отводов. Есть абсолютные отводы — когда человек никогда, ни при каких условиях не может быть донором. Самый простой пример — ВИЧ. Даже если человек принимает препараты и вирусная нагрузка в его крови не определяется, нельзя полностью исключить вероятность передачи вируса.
Есть временные отводы, которые действуют иногда несколько недель, иногда 1—3 года. Они связаны с тем, что человек перенес заболевание, операцию или манипуляцию, которые затрудняют интерпретацию состояния его здоровья. Например, татуировка: врач не может быть уверен, что донор сделал ее в хорошем салоне и одноразовыми иглами, его ничем не заразили. Надо подождать некоторое время, обследоваться еще раз — а потом сдавать кровь.
Хватает ли в России доноров крови?
Доноров крови не хватает, но это проблема не только России — их не хватает всегда и везде. Кровь не универсальна, пациентам нужна кровь определенной группы. В любой стране может случиться такая ситуация: крови много, но нет того самого пакетика, который нужен пациенту как раз сегодня.
Сейчас доноров крови в России достаточно, чтобы говорить, что мы не испытываем дефицита. Конечно, хотелось бы, чтобы их было больше. Для этого требуется популяризация донорства, в том числе на государственном уровне.
Кроме того, донорство в нашей стране и во всем мире стареет — нужно больше молодых людей, которые будут сдавать кровь регулярно. Для этого, опять же, важна программа популяризации донорства, объясняющая, что это нужно, не страшно, не больно и безопасно. Население в целом стареет — это проблема всех стран. А чем старше человек, тем больше у него противопоказаний к донорству. Растет число ситуаций, когда приходится отказывать людям 50—60 лет, несмотря на то, что они регулярно сдают кровь с 18 лет. Это не острая проблема, но она требует решения.
Скоро ли появится искусственная кровь, которая заменит донорскую?
На сегодняшний день адекватной замены человеческой крови не придумано, хотя работы ведутся. В целом ученым уже понятно, как это сделать, но непонятно, как это сделать быстро и дешево.
Существуют химические аналоги, позволяющие транспортировать кислород, но их эффективность крайне низка. Они подходят для критической безвыходной ситуации, но далеки от эффективности переливания человеческой крови. Также есть возможность вырастить форменные элементы крови, такие эксперименты уже проведены. В прошлом году в Англии даже была опубликована работа о первом клиническом опыте их применения.
Пока производство искусственной человеческой крови катастрофически дорого и занимает очень много времени. С экономической точки зрения использовать искусственные аналоги пока нецелесообразно. Но в будущем технологии будут улучшиться, производство станет быстрее и дешевле.
Когда нужна трансплантация костного мозга?
Трансплантация костного мозга, или, если правильнее, гемопоэтических стволовых клеток, — важный метод лечения множества болезней. Среди них:
- Онкологические заболевания костного мозга — то, что не совсем корректно называют «раком крови»: лейкозы, лейкемии, лимфомы.
- Врожденные генетические заболевания, связанные с дефектом работы костного мозга или иммунной системы.
То есть это те заболевания, которые могут быть излечены, но с использованием агрессивных методов химиотерапии. Система кроветворения костного мозга очень чувствительна к химиопрепаратам, потому что его клетки интенсивно делятся. Иногда требуется настолько агрессивная терапия, что костный мозг погибает полностью. Тогда его надо заменить с помощью трансплантации.
Кроме того, в настоящее время в онкологии появилась клеточная терапия: можно искусственно модифицировать клетки иммунитета, чтобы они лучше боролись с опухолью. Получают их из костного мозга, это еще одна точка приложения методики. Трансплантацией костного мозга можно лечить много разных заболеваний — однако в одних случаях она помогает, в других неэффективна. Исследователи находятся в постоянном поиске, список показаний быстро меняется.
Например, ряд болезней, которые считались абсолютными показаниями к пересадке костного мозга, сейчас ее не требуют. Типичный пример — хронический миелолейкоз. Еще 25 лет назад трансплантация костного мозга была единственным методом ее лечения. Сейчас существуют эффективные таргетные препараты, которые способны вылечить человека — и с большей вероятностью.
В то же время врачи открывают новые и новые болезни, которые можно лечить при помощи трансплантации, то есть эта методика не перестает быть актуальной.
Правда ли, что после трансплантации костного мозга такие же ограничения, как после трансплантации органов?
Это правда. Ведь костный мозг тоже орган, просто в отличие от почки или сердца он жидкий.
Трансплантация гемопоэтических стволовых клеток требует такой же сопроводительной терапии, однако есть одна неприятная особенность. Она связана с тем, что костный мозг — орган, который отвечает за отторжение трансплантатов, потому что из его клеток происходят клетки иммунной системы.
Если человеку пересадят сердце или почку, собственный костный мозг будет пытаться их отторгнуть, придется пить препараты, сдерживающие его активность. А если человеку пересадят чужой костный мозг, он будет стараться отторгнуть весь организм целиком. Из-за этого требования к сопроводительной терапии после пересадки костного мозга выше, она сложнее и дольше, чем при пересадке обычного одиночного органа. По этой же причине при трансплантации стволовых клеток требуется большая генетическая совместимость, донора найти сложнее.
Сама по себе пересадка костного мозга — всего лишь переливание похожей на кровь жидкости из пакетика. Вся магия заключается как раз в последующей сопроводительной терапии: как сделать так, чтобы этот орган прижился, начал работать правильно, не боролся с организмом. Этот процесс может занимать годы. В течение всех этих лет человек вынужден принимать препараты, соблюдать ограничения, его качество жизни может ухудшиться. Тем не менее трансплантация костного мозга позволяет спасти жизнь.
Хватает ли в России доноров костного мозга?
С донорами костного мозга особая ситуация. В Российской Федерации до недавнего времени не существовало единого регистра, позволяющего искать доноров. Мы сильно отстали в этой области от развитого мира, пытаемся наверстывать, но для этого требуется время. Нужны большие административные и финансовые усилия, чтобы включить в регистр требуемое количество людей.
Сейчас Национальный регистр доноров костного мозга содержит катастрофически недостаточное количество доноров. Нельзя сказать, что любой нуждающийся может к нему обратиться и получить помощь. Эта ситуация не выправится быстро.
В целом, пока ни одна страна в мире не смогла создать национальный регистр, который бы полностью покрыл ее потребности. Само существование этих регистров требует, чтобы они были интегрированы в некую всемирную сеть. Тогда любому человеку, вне зависимости от его генетических особенностей и страны проживания, можно было бы найти подходящего донора. Это невозможно без международной интеграции, с которой в нашей стране плохо.
Есть ли смысл сдать компоненты крови для себя — на случай, если потом пригодятся?
Компоненты крови. Большинству людей это не нужно: у них нет редких особенностей иммунной системы или системы кроветворения. То есть для них получится быстро найти подходящие компоненты крови.
Есть некоторые пациенты с очень редкими особенностями — для таких найти кровь в случае необходимости будет трудно. Например, существует группа крови Бомбей, названная по месту жительства одного пациента из Индии. В Европе она встречается у одного человека из миллиона. Соответственно, такому пациенту подойдет только один донор из миллиона.
Когда людей с редкими особенностями находят, им рекомендуют создать запас собственной крови на случай экстренной ситуации — но это большая редкость, в том числе в России. Всем подряд запасать собственную кровь смысла нет.
Гемопоэтические стволовые клетки. Создавать их запас для себя не нужно. Если у человек разовьется болезнь, связанная с его костным мозгом, значит, собственные клетки, замороженные заранее, использовать нельзя: вероятность возвращения болезни будет слишком высока.
Аутодонорство костного мозга бессмысленно, его никогда не используют, а если вдруг используют, то только недобросовестные коммерсанты, которые чаще всего предлагают заморозить пуповинную кровь новорожденного с целью некой «биологической страховки».
Грамотные врачи всегда объясняют пациенту, что лучше купить страховку от падения метеорита: она пригодится с большей вероятностью, чем пуповинная кровь.
Запомнить
- Переливают не цельную кровь, а ее компоненты — например, плазму, эритроциты или тромбоциты.
- Чаще всего переливание крови нужно при онкологических заболеваниях, реже — при тяжелых кровопотерях и некоторых хронических болезнях.
- Переливать можно донорскую кровь, которая совпадает с кровью человека как минимум по трем группам. Универсальных доноров не существует.
- Переливание крови используют только по показаниям: у этой процедуры есть риски, поэтому врач должен быть уверен, что польза для пациента их превышает.
- Перед сдачей крови у доктора мало времени на обследование пациента. Любые подозрения, что процедура будет опасна для донора или что кровь донора может повредить реципиенту, станут основанием для медицинского отвода.
- Трансплантация костного мозга применяется при онкологических и врожденных заболеваниях, требующих агрессивного лечения, когда собственный костный мозг человека погибает.
- Запасать собственную кровь на всякий случай нужно только некоторым людям с крайне редкими особенностями системы кроветворения. А запасать собственные клетки костного мозга и вовсе бессмысленно — в случае болезни использовать их будет нельзя.
Новости о здоровье, интервью с врачами и инструкции для пациентов — в нашем телеграм-канале. Подписывайтесь, чтобы быть в курсе происходящего: @t_zdorov